
Рефераты по рекламе
Рефераты по физике
Рефераты по философии
Рефераты по финансам
Рефераты по химии
Рефераты по хозяйственному праву
Рефераты по цифровым устройствам
Рефераты по экологическому праву
Рефераты по экономико-математическому моделированию
Рефераты по экономической географии
Рефераты по экономической теории
Рефераты по этике
Рефераты по юриспруденции
Рефераты по языковедению
Рефераты по юридическим наукам
Рефераты по истории
Рефераты по компьютерным наукам
Рефераты по медицинским наукам
Рефераты по финансовым наукам
Рефераты по управленческим наукам
психология педагогика
Промышленность производство
Биология и химия
Языкознание филология
Издательское дело и полиграфия
Рефераты по краеведению и этнографии
Рефераты по религии и мифологии
Рефераты по медицине
Дипломная работа: Лечебная физическая культура при переломах кисти
Дипломная работа: Лечебная физическая культура при переломах кисти
ГОСУДАРСТВЕННОЕ ОБРАЗОВАТЕЛЬНОЕ УЧРЕЖДЕНИЕ
ВЫСШЕГО ПРОФЕССИОНАЛЬНОГО ОБРАЗОВАНИЯ
ФАКУЛЬТЕТ ФИЗИЧЕСКОЙ КУЛЬТУРЫ И СПОРТА
КАФЕДРА ПРОФЕССИОНАЛЬНОЙ ПОДГОТОВКИ
УЧИТЕЛЯ ФИЗИЧЕСКОЙ КУЛЬТУРЫ
ЛЕЧЕБНАЯ ФИЗИЧЕСКАЯ КУЛЬТУРА ПРИ ПЕРЕЛОМАХ КИСТИ
Выпускная квалификационная работа
по специальности «Физическая культура для лиц с отклонениями в состоянии здоровья (Адаптивная физическая культура)»
Содержание
ВВЕДЕНИЕ
ГЛАВА 1. Характеристика повреждений костей кисти человека
1.1 Строение и характеристика костей кисти человека
1.2 Исследование переломов пальцев кисти
1.3 Особенности лечения переломов кисти
ГЛАВА 2. Важность лечебной физической культуры для лечения переломов пальцев правой кисти
2.1 Характеристика лечебной физической культуры
2.2 Особенности лечебной физкультуры при переломах пальцев кисти
2.3 Разработка специального комплекса упражнений при переломах пальцев кисти
ГЛАВА 3. Применение физиотерапевтических процедур при лечении переломов кисти
3.1 Характеристика физиотерапевтических процедур для реабилитации при переломах верхних конечностей
3.2 Особенности лечебной гимнастики при переломах пальцев правой кисти.
ЗАКЛЮЧЕНИЕ
СПИСОК ЛИТЕРАТУРЫ
ВВЕДЕНИЕ
Согласно статистике, 25% травм — это именно травмы кисти руки, такие переломы занимают лидирующую позицию, следом за ними только переломы плеча — 12% всех травм. 70% всех травм запястья — это переломы. В 43% случаев перелом запястья руки происходит у детей.
В большинстве случаев переломы кисти руки происходят при резком падении на ладонь. Возникают переломы поперечные, оскольчатые, винтообразные, внесуставные и внутрисуставные. Пациент жалуется на боли в сломанном пальце, припухлость и отек пальца. Движения в пальце ограничены и резко болезненны, особенно попытка разгибание пальца. При осмотре заметна деформация и искривление пальца. Диагноз уточняют при рентгенологическом исследовании.
В силу того что при помощи рук (особенно правой) человек выполняет практически все свои функции и обеспечивает процессы жизнедеятельности, особую актуальность приобретает скорейшая реабилитация пациента, возвращение кисти ее прежней подвижности с применением всех методов реабилитации, в том числе и лечебной физической культуры.
Целью дипломной работы является исследование причин и последствий переломов пальцев правой руки и разработка основных направлений лечебной физической культуры для реабилитации пальцев правой кисти
В соответствии с целью можно выделить следующие задачи дипломного исследования:
- исследовать структуру и основные элементы костей кисти человека;
- провести анализ причин и последствий переломов пальцев кисти;
- охарактеризовать основные направления лечения переломов пальцев кисти;
- рассмотреть роль лечебной физической культуры в реабилитации пациентов после переломов;
- исследовать особенности ЛФК в лечении травм и повреждений пальцев кисти;
Теоретическую базу данной работы составили научные исследования таких авторов, как: Бабич Б.К., Вайс М.А., Волков М.В., Вайнштейн В.Г., Дубров Я.Г. и другие.
Объектом исследования являются основные направления лечебной физической культуры для реабилитации пациентов.
Предмет исследования: ЛФК при переломах пальцев кисти.
Методы исследования: анализ литературных источников, сравнительный анализ, исследование структуры, динамики, наблюдение, эксперимент и др.
ГЛАВА 1. Характеристика повреждений костей кисти человека
1.1 Строение и характеристика костей кисти человека
Кисть дистальный отдел верхней конечности, обладающий сложной чувствительной и двигательной функциями. Границей между предплечьем и кистью является линия лучезапястного сустава, расположенная на 1 см выше линии между шиловидными отростками лучевой и локтевой костей (7, с.67).
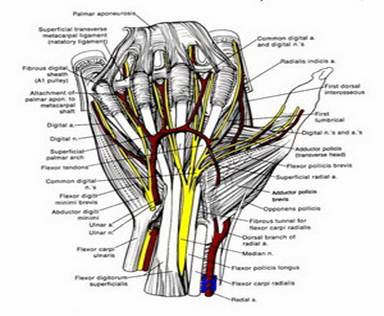
Рисунок 1- Строение кисти
В кисти различают ладонную и тыльную поверхности и три части: запястье, пясть и пальцы. Кости запястья расположены в два ряда. Первый, проксимальный, ряд (считая от лучевого края) составляют ладьевидная, полулунная, трехгранная и гороховидная кости; второй, дистальный, ряд — большая и малая многоугольные, головчатая и крючковидная кости. Оба ряда костей запястья сочленяются друг с другом, а также с соседними костями, образуя лучезапястный, межзапястный и запястно-пястный суставы, которые вместе с дистальным лучелоктевым и межзапястными сочленениями функционируют как единый кистевой сустав. В нем возможны такие движения, как ладонное сгибание до 90°, тыльное сгибание до 70°, лучевое отведение до 30° и отведение кисти в локтевую сторону до 40°.
Пясть состоит из 5 трубчатых костей, образующих с основными фалангами пальцев пястно-фаланговые суставы. Эти суставы имеют шаровидную форму, обеспечивают сгибание, разгибание, отведение и приведение пальцев.
Костную основу пальцев составляют три фаланги: основная, средняя и ногтевая (кроме 1 пальца, где нет средней фаланги). Между ними имеются блоковидные межфаланговые суставы, в которых возможно сгибание фаланг (с амплитудой около 90°). Различают дистальный и проксимальный межфаланговые суставы II — V пальцев.
Кожа на ладонной поверхности кисти и пальцев значительно толще, чем на тыльной. В ней содержатся потовые железы, а также сконцентрировано большое число осязательных телец (телец Мейсаера) и нервных окончаний, обеспечивающих высокую чувствительность и специфическое чувство осязания (16, с.781).
Подкожная
клетчатка ладони плотная. Ладонный апоневроз особенно хорошо развит в середине
ладони, где имеет форму треугольника, в вершину которого вплетается сухожилие
длинной ладонной мышцы, а основание 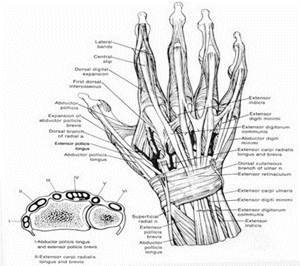 обращено к пальцам.
обращено к пальцам.
Рисунок 2 – Мышцы и кости кисти
Мышцы кисти условно делят на две группы: короткие (собственные) мышцы кисти и длинные (мышцы предплечья). Среди собственных мышц кисти особенно развиты мышцы возвышения большого пальца, осуществляющие противопоставление его остальным, что обеспечивает захват. Так называемые длинные мышцы кисти начинаются от дистального конца плечевой кости и проксимального отдела костей предплечья. К ним относят лучевой и локтевой сгибатели кисти, длинный сгибатель I пальца, поверхностный и глубокий сгибатели II — V пальцев. Сгибатели пальцев в нижней трети предплечья переходят в сухожилия, окруженные синовиальными влагалищами. Эти сухожилия идут с предплечья на кисть через запястный (карпальный) канал. На пальцах они расположены в узких костно–фиброзных каналах. На уровне основной фаланги пальца каждое сухожилие поверхностного сгибателя разделяется на две ножки, прикрепляющиеся к средней фаланге. Сухожилие глубокого сгибателя проходит между двумя ножками поверхностного и заканчивается у основания ногтевой фаланги. В отличие от поверхностного, сгибающего основную и среднюю фаланги, глубокий сгибатель выполняет сгибание всех трех фаланг пальца.
Кожа тыльной поверхности кисти подвижная, имеет сальные железы, покрыта волосами. Тыльная фасция на уровне запястья образует тыльную связку запястья и шесть костно–фиброзных каналов, через которые проходят сухожилия разгибателей кисти и пальцев. Между первым из них, где лежат сухожилия короткого разгибателя I пальца и длинной отводящей его мышцы, и вторым каналом длинного разгибателя I пальца образуется ямка (так называемая анатомическая табакерка), через которую лучевая артерия проходит на тыл кисти. Сухожилия общего разгибателя пальцев, собственного разгибателя II и V пальцев на тыльной поверхности фаланг пальцев переходят в сухожильные растяжения, заканчивающиеся тремя ножками: средняя прикрепляется к основанию средней фаланги, боковые — к основанию ногтевой фаланги пальца.
1.2 Исследование переломов пальцев кисти
Переломы кисти и пальцев зачастую происходят вследствие действия прямой травмы. Сюда относятся удар, воздействие движущимися механизмами, падение тяжелого предмета на кисть и прочее. Возникают переломы поперечные, оскольчатые, винтообразные, внесуставные и внутрисуставные. Пациент жалуется на боли в сломанном пальце, припухлость и отек пальца. Движения в пальце ограничены и резко болезненны, особенно попытка разгибание пальца. При осмотре заметна деформация и искривление пальца. Диагноз уточняют при рентгенологическом исследовании.
При распознавании перелома специалисты основываются на наличии следующих симптомов: при сжимании кисти в кулак боль в определенной точке, припухлость тыла кисти, хруст костных отломков и так далее. А распознавание переломов фаланг пальцев основывается на наличии ограничения движений пальцев, местного припухания, деформации, то есть искривления пальцев, а также болезненности, например, при толчке либо при потягивании за палец.
Различают несколько видов переломов фаланг пальцев. Они могут быть поперечными, реже косыми или оскольчатыми. Также переломы бывают вне – и внутрисуставными, со смещением и без смещения. Как правило, диагностика несложна и не вызывает затруднений. Если перелом без смещения лечение проводят консервативное. Обеспечивают иммобилизацию гипсовой лонгетой, длится это около двадцати дней, иногда немного дольше. Нужно постоянно следить, чтобы повязка сохраняла функциональное положение пальцев с направлением, то есть сведением, их кончиков на шиловидный отросток лучевой кости, неповрежденные пальцы должны при этом оставаться свободными и не быть сдавленными в кисти. Когда происходит перелом фаланг пальцев со смещением, как правило, проводят репозицию отломков. Это делается для того, чтобы добиться точного их сопоставления. Если не удается сделать закрытую репозицию, необходимо оперативное лечение.
Обязательно добиваются сопоставления отломков, для того, чтобы не произошла утрата функции пальца. Если произошел перелом без смещения, на поврежденный палец накладывается ладонная гипсовая лонгета или шина Белера на срок до одного месяца. При невозможности сопоставить отломки консервативным путем, производится оперативное лечение. Отломки обнажают и фиксируют одной или двумя спицами, костным штифтом, после чего накладывают гипсовую повязку на один месяц. Иногда используется скелетное вытяжение за ногтевую фалангу. Движения соседними пальцами рекомендуется производить вскоре после наложения гипса или оперативного лечения.
Перелом первой пястной кости встречается чаще всего среди переломов пястных костей и наиболее часто у мужчин. Механизм травмы – прямой удар согнутым первым пальцем о твердый предмет. Выделяют:
· переломы основания
· переломы диафиза (средней части) первой пястной кости.
Перелом основания первой пястной кости бывают внутрисуставные и внесуставные или поперечные. Пациент жалуется на боли в области перелома.
Первый палец согнут и прижат к ладони. Обычно возникает выраженный отек и припухлость в зоне повреждения. При прощупывании перелома боли резко усиливаются и можно прощупать отломок в области «анатомической табакерки». Если небольшой треугольный осколок первой пястной кости остается на месте, а кость вывихивается в сторону лучевой кости, такой перелом называется перелом Беннета (рис. 3) (14, с.167).
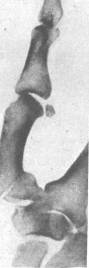
Рисунок 3 - Перелом Беннета
Перелом с вывихом, но многооскольчатый, называется перелом Роланда. Диагноз уточняется при помощи рентгеновских снимков в двух проекциях Лечение. Большое значение имеет точное сопоставление отломков костей, которое необходимо провести в наиболее короткие сроки, не позже второго дня после перелома. Одномоментное сопоставление отломков проводят под местным обезболиванием, при успехе накладывают гипсовую повязку с обязательным захватом всего первого пальца под контролем рентгеновского снимка. Если происходит повторное смещение, необходимо наложить скелетное вытяжение на срок до 3 недель или выполняют оперативное лечение. Отломки фиксируют при помощи одной или двух спиц на 3 недели. После этого спицы извлекают, а гипсовую повязку оставляют до 5 недель. Затем назначают физиотерапию и лечебную физкультуру.
Большое значение имеет точное сопоставление отломков костей, которое необходимо провести в наиболее короткие сроки, не позже второго дня после перелома. Одномоментное сопоставление отломков проводят под местным обезболиванием, при успехе накладывают гипсовую повязку с обязательным захватом всего первого пальца под контролем рентгеновского снимка. Если происходит повторное смещение, необходимо наложить скелетное вытяжение на срок до 3 недель или выполняют оперативное лечение. Отломки фиксируют при помощи одной или двух спиц на 3 недели. После этого спицы извлекают, а гипсовую повязку оставляют до 5 недель. Затем назначают физиотерапию и лечебную физкультуру.
Перелом диафиза – тела первой пястной кости встречается редко, так как кость достаточно подвижна. Механизмом травмы обычно является прямой удар по кости. Перелом может быть со смещением и без него. Пациента беспокоит боль в области травмы, усиливающаяся при движении первым пальцем, при нагрузке на первый палец.
При отсутствии признаков смещения на ренгеновских снимках, накладывают гипсовую повязку от средней трети предплечья до основания пальцев, но первый палец должен быть полностью обездвижен, на один месяц. Полного сопоставления отломков обычно не добиваются, так как небольшая угловая деформация кости не отражается на ее функции. При большом смещении отломков проводят одномоментное сопоставление отломков с последующим наложением гипсовой повязки. Очень редко приходится прибегать к оперативному лечению и фиксации отломков при помощи спиц.
Переломы второй, третьей, четвертой и пятой пястных костей встречаются несколько реже. Возникают они под воздейтвием прямой травмы кисти и реже при ударе кулаком или при падении на кулак. Часто возникают переломы не одной, а нескольких пястных костей. Смещение отломков может быть незначительным, так как пястные кости фиксированы одна к другой связками и мышцами. Но чаще, особенно при множественных переломах, отломки смещаются по длине под углом, открытым в ладонную или тыльную стороны кисти. Пациент жалуется на боли в кисти, ладони, усиливающиеся при попытке сжать кисть в кулак. Для определения места перелома пациента тянут за палец, при переломе соответствующей пястной кости, боль резко усиливается. Диагноз уточняют при помощи рентгеновских снимков(рис.4) (17, с.145).
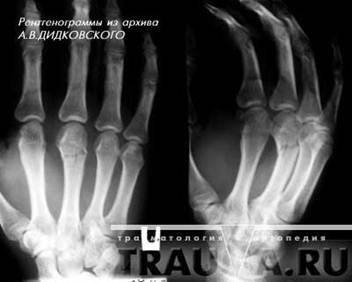
Рисунок 4 - Перелом головки 3 пястной кости с небольшим смещением, в двух проекциях
Первая помощь состоит в транспортной иммобилизации. Если случился перелом фаланг пальцев и костей кисти производить иммобилизацию необходимо в следующей последовательности. Прежде всего, поврежденной руке требуется придать положение, которое является характерным для переломов костей верхней конечности. Далее необходимо изготовить шину, которая должна иметь вид желоба, прикладывать ее нужно от локтевого сустава до концов пальцев, а еще лучше, если она будет немного заходить за них. В подготовленный заранее желоб кладется ватная подстилка. В пострадавшую кисть зажимают плотный шарик, обычно их ваты и марли. Далее шину следует прочно прибинтовать с ладонной поверхности к поврежденной руке. Руку, как правило, подвешивают на косынке.
Если произошел открытый перелом кисти или пальцев, еще до подготовки транспортной иммобилизации рану следует обработать по стандартной методике, затем наложить стерильную повязку.
Для того, чтобы поставить более точный диагноз, всегда проводят рентгеновское исследование. В разных проекциях делают, как правило, не меньше двух рентгеновских снимков. Если речь идет о сломанных конечностях, обязательно на рентгенограмме должны быть представлены 2 ближайших сустава. Рентгеновское исследование помогает уточнить характер и локализацию перелома, а также направление смещения костных отломков. После того, как выполнено оперативное лечение либо консервативное сопоставление отломков, обычно выполняют контрольный рентгеновский снимок. Это делается с той целью, чтобы проверить, насколько правильно проведено лечение.
Еще один рентгеновский снимок делают спустя десять — двенадцать дней с момента травмы, потому что именно в этот срок наблюдается уменьшение отека тканей, и возникает опасность смещения костных отломков, которые уже были сопоставлены.
Результаты оперативного лечения или сращения перелома определяют при помощи рентгеновского снимка после того, как снимают гипсовые повязки, как правило, учитываются средние сроки сращения костей, которые отличаются друг от друга для каждой отдельной кости.
Если смещения не обнаружено, накладывается гипсовая повязка от верхней трети предплечья до основания пальцев, с обязательным полным захватом пальца, соответствующая которому пястная кость сломана. Срок иммобилизации один месяц. При наличии смещения проводят одномоментное сопоставление отломков вручную, с последующим наложением гипсовой повязки на один месяц. Иногда отломки все-таки не удается сопоставить, в этом случае проводится хирургическое лечение с фиксацией отломков спицами или минипластинами.
Переломы пальцев происходят довольно часто, случаются они, как правило, под влиянием прямого удара или же непрямой травмы. Возникающие переломы могут быть поперечными, оскольчатыми, винтообразными, внесуставными и внутрисуставными. Пострадавший обычно жалуется на сильные боли в сломанном пальце, на отек пальца и припухлость. Движения в пальце бывают ограничены, а также резко болезненны, в особенности при попытке разгибания пальца. Во время осмотра можно заметить деформацию и искривление пальца. С помощью рентгенологического исследования уточняют диагноз.
Перелом фаланг пальцев кисти чаще встречается у взрослых. По частоте стоит на I месте среди других переломов кисти. По статистике S. Bunnel (1956), составляет 50 % всех переломов кисти, 5,4 % — ко всем переломам скелета. Бывает изолированный перелом одной фаланги и множественный фаланг нескольких пальцев или нескольких фаланг одного пальца. По данным Б.К- Бабича (1960), Е.В. Усольцевой (1961), множественный перелом встречается в 20—29 % случаев по отношению ко всем переломам фаланг пальцев. Возникает в результате прямой травмы. Наиболее часто наблюдается перелом проксимальной и средней фаланг, реже — дистальных (16, с.78).
Восстановление функции поврежденной кисти — это прежде всего восстановление анатомических соотношений, без чего невозможно возобновление движений пальцами.
Механизм травм чаще всего прямой (удар по пальцам, падение тяжелых предметов на кисть). Переломы фаланг, особенно основной, могут возникнуть и при непрямой травме — резком переразгибании, скручивании пальца.
Наиболее часто травмируется ногтевая, реже основная и еще реже средняя фаланга. Чаще всего повреждается II палец, за ним следует III, а затем остальные. Довольно часто травмируются сразу несколько пальцев.
Переломы могут быть околосуставными, внутрисуставными и диафизарными. Переломы ногтевой фаланги обычно бывают оскольчатыми.
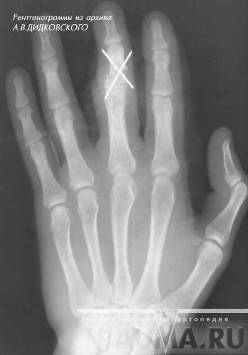
Рисунок 5 - Перелом основания средней фаланги 3 пальца кисти со смещением остеосинтез спицами.
Необходимое лечение переломов пальцев: Непременно следует добиться сопоставления отломков. Это необходимо для того, чтобы избежать утраты функции пальца. Если случился перелом без смещения, следует наложить на поврежденный палец ладонную гипсовую лонгету либо шину Белера. Делается это, как правило, примерно на один месяц. Если консервативным путем сопоставить отломки невозможно, тогда производят оперативное лечение. Специалисты обнажают отломки, а затем фиксируют одной или двумя спицами и костным штифтом, после этого накладывают гипсовую повязку сроком на один месяц. Порой используют скелетное вытяжение за ногтевую фалангу. Вскоре после того, как наложат гипс или произведут оперативное лечение, рекомендуется производить движения соседними пальцами (11, с.56).
Пястные кости сами по себе являются короткими трубчатыми костями, которые соединены с костями запястья с проксимальной стороны суставами, их периферическая часть соединяется с помощью суставов с основанием первой фаланги пальцев кисти.
Перелом первой пястной кости встречается наиболее часто среди переломов пястных костей и чаще всего он наблюдается у мужчин. Механизм травмы сводится к прямому удару согнутым первым пальцем о какой-либо твердый предмет. Выделяют два вида подобных переломов. К первому относятся переломы основания; а ко второму причисляют переломы диафиза, то ест средней части, первой пястной кости.
Переломы основания первой пястной кости делят также на два вида: внутрисуставные и внесуставные, последний вид также называют поперечным. Пострадавший жалуется на боли в зоне перелома. Первый палец, как правило, согнут и прижимается к ладони. Часто можно наблюдать довольно выраженный отек, а также припухлость в области повреждения. Во время прощупывания перелома боли обычно резко усиливаются, есть возможность прощупать отломок в области так называемой «анатомической табакерки». Если на месте остается маленький треугольный осколок первой пястной кости, а кость при этом вывихивается в сторону лучевой кости, подобный перелом называют переломом Беннета. Перелом, который произошел с вывихом, но является многооскольчатым, специалисты называют переломом Роланда. С помощью рентгеновских снимков, сделанных в двух проекциях, уточняется диагноз (11, с.564).
Существенное значение имеет максимально точное сопоставление отломков костей, эту процедуру необходимо провести в самые короткие сроки, но не позже второго дня после случившегося перелома. Обычно, одномоментное сопоставление отломков проводится под местным обезболиванием, если все прошло успешно, то накладывают гипсовую повязку, при этом обязательно захватывают весь первый палец под контролем рентгеновского снимка. Когда случается повторное смещение, следует наложить скелетное вытяжение сроком до трех недель или же выполнить оперативное лечение. Отломки, как правило, фиксируют с помощью одной или двух спиц на три недели. Затем, по истечении срока, спицы извлекают, однако, гипсовую повязку оставляют до пяти недель. После этого назначается физиотерапия, а также лечебная физкультура.
Рекомендуем использовать полимедэл для снятия боли и ускорения заживления переломов до 2-3 раз.
Диагностика переломов фаланг не вызывает больших затруднений. Во-первых, для этих переломов характерен механизм травмы. Во-вторых, вследствие того, что с тыльной стороны фаланги покрыты тонким слоем мягких тканей, несмотря на припухлость, отчетливо видна деформация фаланги. Некоторые трудности возникают при распознавании переломов без смещения, трещин и внутрисуставных переломов. Однако в этих случаях механизм травмы позволяет заподозрить повреждение кисти.
При переломах фаланг наблюдаются обычные признаки переломов костей: припухлость и кровоизлияние в области перелома, наличие деформаций, болезненность при пальпации области перелома и нарушение функции поврежденного пальца. Все эти признаки имеются при смещении отломков. Выраженная деформация отсутствует при переломах без смещения (рис.6, 7), трещинах и внутрисуставных повреждениях (9, с.89).

Рисунок 6 - Внутрисуставной перелом средней фаланги пальца.
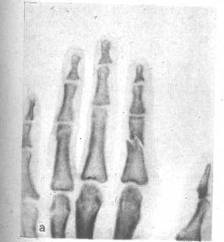
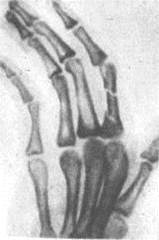
Рисунок 7 - Перелом основной фаланги ІІ пальца (а) и двойной перелом (б).
При поперечных переломах основной фаланги наблюдается характерное смещение отломков—под углом, открытым в тыльную сторону, за счет прежде всего направления травмирующей силы, а также тракции чревеобразных и межкостных мышц. Проксимальный отломок смещается в ладонную сторону, а дистальный — в тыльную, в результате образуется угол, открытый в тыльную сторону.
Характер смещения отломков средней фаланги зависит от уровня перелома фаланги и расположения линии перелома по отношению к месту прикрепления сухожилий поверхностного сгибателя пальца. При переломе этой фаланги дистальнее прикрепления ножек сухожилия проксимальный отломок под действием тяги смещается в волярную сторону и между фрагментами образуется угол, открытый в тыльную сторону. При переломе проксимальнее прикрепления ножек сухожилия дистальный отломок будет наклоняться в ладонном направлении, образуя угол, открытый в волярную сторону.
Постоянным и характерным является смещение фрагмента при отрывных переломах на тыльной стороне ногтевой фаланги. Эти переломы возникают при непрямой травме — резком внезапном сгибании ногтевой фаланги (удар ногтевой фалангой о твердую почву, падение на слегка согнутый палец, удар по кончику пальца волейбольным мячом и т. д.). При этих видах травм напрягается довольно крепкое сухожилие разгибателя ногтевой фаланги, что приводит к отрыву кусочка кости от тыльной поверхности ногтевой фаланги. Обычно это бывает кусочек основания ногтевой фаланги. При этом отрыве ногтевая фаланга повисает и больной не может активно разогнуть ее. Рентгеновский снимок в двух проекциях позволяет уточнить наличие и характер смещения фрагментов
1.3 Особенности лечения переломов кисти
Лечение переломов фаланг сводится к сопоставлению сместившихся отломков, фиксации их на время, необходимое для консолидации, и последующему восстановлению функции. Каждый из этих этапов лечения имеет важное значение, пренебрежение одним из них может привести к тяжелым последствиям.
Прежде чем излагать методику лечения переломов фаланг пальцев кисти, следует напомнить их некоторые анатомические особенности. Боковые связки, укрепляющие межфаланговый сустав, располагаются несколько эксцентрично по отношению к головкам фаланг. Благодаря этому при выпрямленном пальце они находятся в расслабленном состоянии, при согнутом — натянуты. При переломе фаланг травмируется не только кость, но и окружающие ее мягкие ткани (сухожильное влагалище, фасции), происходит кровоизлияние в капсулу сустава, боковые связки и стенки сухожильных влагалищ. Если надолго оставить палец в неблагоприятном для функции положении, то в связи с рубцеванием мягких тканей может быть затруднено последующее восстановление функции. Например, если надолго оставить палец разогнутым, то боковые связки межфаланговых суставов сморщиваются и не позволяют пальцу согнуться после сращения фрагментов. Первое условие при лечении переломов фаланг: пальцу необходимо придать функционально выгодное положение, второе: фиксируют только поврежденный палец, остальные должны оставаться свободными, наконец, третье условие: фиксация должна быть непродолжительной, так как наряду с консолидацией фрагментов может произойти сращение между костью и поврежденным сухожильным влагалищем, что также затрудняет восстановление движений поврежденным пальцем (15, с.116).
Сопоставление фрагментов следует проводить обязательно под обезболиванием. Мягкие ткани плотно облегают кость. Введение новокаина создает еще большее напряжение и без того напряженных тканей, что не всегда безопасно, поэтому лучше всего применять проводниковое обезболивание по Оберсту— Лукашевичу. В межпальцевые промежутки по обеим сторонам от поврежденного пальца вводят по 10 мл 1% раствора новокаина. При этом достигается достаточное обезболивание поврежденного пальца, позволяющее безболезненно репониро-вать отломки
В каждом травматологическом кабинете поликлиники или травматологическом пункте должен быть набор проволочных шин для пальцев (рис.8).
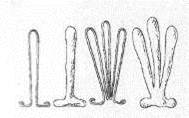
Рисунок 8 - Проволочные шины для лечения переломов фаланг.
Прежде чем приступить к репозиции, следует подготовить шину, покрыть ее полоской тонкого картона, вырезанного по его форме, обложить шину тонким слоем ваты и обернуть бинтом. Подготовив таким образом конструкцию, накладывают циркулярную гипсовую повязку от средней трети предплечья до пястно-фаланговых суставов и шину вгипсовывают так, чтобы она располагалась по ладонной поверхности поврежденного пальца. При вгипсовывании шину нужно установить так, чтобы ее свободный конец выступал над верхушкой пальца на 1—2 см. Уложив таким образом палец, укрепляют его несколькими турами липкого пластыря, начиная чуть ниже ногтя. Затем переходят в рентгеновский кабинет, где под контролем шину изгибают над местом перелома. При этом прибинтованный палец, следуя за изгибом, натягивает сломанную фалангу и отломки устанавливаются в правильном положении. Необходимо следить, чтобы не произошло гиперкоррекции. При сгибании шины палец принимает полусогнутое, благоприятное для функции положение (рис.9) (13, с.198).
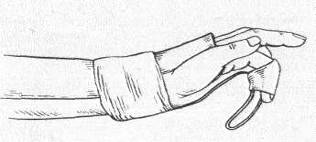
Рисунок 9 - Фиксация пальца на проволочной шине, укрепленной на гипсовой лонгете
Необходимо еще раз подчеркнуть, что точное сопоставление отломков имеет решающее значение для восстановления функции. Так, сопоставляют фрагменты при смещении под углом, открытым к тылу.
При смещении под углом, открытым в ладонную сторону, которое встречается при переломе средней фаланги, после того как шина вгипсована, ее изгибают так, чтобы уложенный на нее палец принял полусогнутое положение. Затем в рентгеновском кабинете, нажимая на вершину угла, образованного фрагментами, репонируют отломки. Проверив правильность положения отломков, палец фиксируют к шинке несколькими турами липкого пластыря.
При переломах основной фаланги со смещением под местной анестезией осуществляют закрытое сопоставление отломков путем вытяжения по оси, давления на сместившийся фрагмент с ладонной поверхности и сгибания основной фаланги до прямого угла. Иммобилизацию пальца осуществляют гипсовой или металлической шиной в указанном выше положении в течение 3-4 нед. Трудоспособность восстанавливается через 5-6 нед.
Если закрытым путем сопоставить фрагменты не удалось, прибегают к открытой репозиции и остеосинтезу спицей. Спину можно проводить трансартикулярно и оставлять накожно. Внешнюю иммобилизацию осуществляют гипсовой или металлической шиной в течение 4 нед. Спицу извлекают в этот же срок. Трудоспособность восстанавливается через 5-6 лед.
При открытых переломах основной фаланги операцию хирургической обработки необходимо закончить репозицией отломков и остеосинтезом.
При переломах средней фаланги лечение проводят, как и при переломе основной фаланги. Необходимо помнить, что характер смещения зависит от уровня перелома относительно к месту прикрепления поверхностного сгибателя пальца. Если плоскость излома проходит дистальнее места прикрепления сухожилия, то центральный отломок будет отклоняться в ладонную сторону и между фрагментами образуется угол, открытый к тылу. Поэтому при иммобилизации пальца в I межфаланговом суставе устанавливают сгибание в 45°, а ногтевую фалангу сгибают под прямым углом. Если плоскость перелома проходит проксимальнее места прикрепления поверхностного сгибателя пальца, то центральный отломок под действием разгибателя находится в положении экстензии, а дистальный фрагмент сгибается и образуется угол, открытый в ладонную сторону. Иммобилизацию после репозиции такого перелома осуществляют при небольшом сгибании (20°) в межфаланговых суставах. Продолжительность иммобилизации при переломах средней фаланги - 3 нед. Трудоспособность восстанавливается через 4-5 нед. Оперативную стабилизацию отломков при повреждении средней фаланги осуществляют при неудаче закрытой репозиции, а также при открытых переломах.
При переломах ногтевой фаланги осуществляют иммобилизацию пальца липким пластырем или на палец накладывают циркулярную гипсовую повязку в среднефизиологическом положении фаланг. Гипсовая повязка позволяет рано приступить к работе-до прекращения иммобилизации. Продолжительность иммобилизации- 10- 15 дней. Трудоспособность восстанавливается через 3 нед.
Внутрисуставные переломы фаланг являются серьезными в прогностическом отношении повреждениями. При переломах без смещения осуществляют иммобилизацию в функционально удобном положении в течение 2 нед с последующей лечебной гимнастикой.
При переломах со смещением краевых фрагментов осуществляют репозицию натяжением капсулы сустава, а если сопоставление не удается - последнюю проводят открыто. Продолжительность иммобилизации-15-20 дней. Лечебную гимнастику можно начинать через 3 нед, особое внимание уделив в период иммобилизации движениям в смежных суставах. При многооскольчатых внутрисуставных переломах с нарушением конгруэнтности суставных поверхностей иммобилизацию необходимо осуществлять в среднефизиологическом положении фаланги, так как исходом такого перелома может быть анкилоз или тугоподвижность в суставе.
Активные движения неповрежденными пальцами необходимо производить с первых дней после травмы. Они способствуют улучшению кровоснабжения кисти и уменьшению отека. Больному следует разъяснить важность активных движений неповрежденными пальцами.
Кабинет лечебной физкультуры должен располагать набором приспособлений для восстановления функции. Однако лучшим способом восстановления функции поврежденных пальцев являются активные движения, которые производит больной на протяжении всего дня.
При переломах фаланг без смещения фрагментов их также следует фиксировать с помощью проволочной шины в функционально выгодном положении поврежденного пальца сроком на 10—12 дней. Трудоспособность восстанавливается спустя 2—3 нед.
Описанная выше методика лечения переломов фаланг пальцев кисти в большинстве случаев позволяет сопоставить и фиксировать фрагменты на срок, необходимый для хорошего сращения. Однако встречаются случаи, когда отломки плохо сопоставляются и имеют тенденцию к повторному смещению, особенно при косых переломах. В таких случаях показаны оперативное вмешательство и фиксация фрагментов путем внутрикостного введения спицы.
Фиксацию другого типа приходится применять при отрывах кусочка кости от тыла ногтевой фаланги. На палец накладывают циркулярную гипсовую повязку. Для того чтобы она не соскальзывала с пальца, ее закрепляют на кисти несколькими турами нагипсованного бинта. Затем, пока гипс не затвердел, ногтевой фалангой загипсованного пальца упираются в стол, создавая ее переразгибание. При этой травме оторвавшийся костный кусочек далеко не смещается, поэтому при переразгибании ногтевая фаланга приближается к нему. В положении переразгибания палец находится 3—4 нед. После снятия повязки функция пальца быстро восстанавливается.
При застарелых переломах, а также в тех случаях, когда отломок не сопоставляется с ногтевой фалангой или, ущемляясь в суставе, причиняет боль, показаны оперативное удаление отломка и сшивание разорвавшегося сухожилия разгибателя и капсулы.
Весьма часто при переломах ногтевой фаланги образуется подногтевая гематома, которая вызывает не меньшую боль, чем перелом. В этих случаях перед наложением фиксирующей шины в ноге следует сделать отверстие и удалить гематому.
ГЛАВА 2. Важность лечебной физической культуры для лечения переломов пальцев правой кисти
2.1 Характеристика лечебной физической культуры
Лечебная физкультура (ЛФК) — метод, использующий средства физической культуры с лечебно-профилактической целью для более быстрого и полноценного восстановления здоровья и предупреждения осложнений заболевания. ЛФК обычно используется в сочетании с другими терапевтическими средствами на фоне регламентированного режима и в соответствии с терапевтическими задачами.
На отдельных этапах курса лечения ЛФК способствует предупреждению осложнений, вызываемых длительным покоем; ускорению ликвидации анатомических и функциональных нарушений; сохранению, восстановлению или созданию новых условий для функциональной адаптации организма больного к физическим нагрузкам.
Действующим фактором ЛФК являются физические упражнения, то есть движения, специально организованные (гимнастические, спортивно-прикладные, игровые) и применяемые в качестве неспецифического раздражителя с целью лечения и реабилитации больного. Физические упражнения способствуют восстановлению не только физических, но и психических сил.
Особенностью метода ЛФК является также его естественно-биологическое содержание, так как в лечебных целях используется одна из основных функций, присущая всякому живому организму, функция движения. Последняя представляет собой биологический раздражитель, стимулирующий процессы роста, развития и формирования организма. Любой комплекс лечебной физкультуры включает больного в активное участие в лечебном процессе в противоположность другим лечебным методам, когда больной обычно пассивен и лечебные процедуры выполняет медицинский персонал (например, физиотерапевт).
ЛФК является также методом функциональной терапии. Физические упражнения, стимулируя функциональную деятельность всех основных систем организма, в итоге приводят к развитию функциональной адаптации больного. Но одновременно необходимо помнить о единстве функционального и морфологического и не ограничивать терапевтическую роль ЛФК рамками функциональных влияний. ЛФК надо считать методом патогенетической терапии. Физические упражнения, влияя на реактивность больного, изменяют как общую реакцию, так и местное ее проявление. Тренировку больного следует рассматривать как процесс систематического и дозированного применения физических упражнений с целью общего оздоровления организма, улучшения функции того или другого органа, нарушенной болезненным процессом, развития, образования и закрепления моторных (двигательных) навыков и волевых качеств.
Лечебная физкультура — самостоятельная научная дисциплина. В медицине это метод лечения, использующий средства физической культуры для профилактики, лечения, реабилитации и поддерживающей терапии. ЛФК формирует у человека сознательное отношение к занятиям физическими упражнениями и в этом смысле, имеет воспитательное значение; развивает силу, выносливость, координацию движений, прививает навыки гигиены, закаливания организма естественными факторами природы. ЛФК основывается на современных научных данных в области медицины, биологии, физической культуры (14, с.321).
Основным средством ЛФК являются физические упражнения, применяемые в соответствии с задачами лечения, с учетом этиологии, патогенеза, клинических особенностей, функционального состояния организма, степени общей физической работоспособности.
Лечебная физкультура:
1. естественный биологический метод, так как использует присущую организму функцию движения;
2. метод неспецифической терапии, но в то же время отдельные виды упражнений могут влиять на определенные функции организма;
3. метод патогенетической терапии, в связи с возможностью физических упражнений влиять на реактивность организма;
4. метод активной функциональной терапии, так как приспосабливает организм больного к повышающимся физическим нагрузкам;
5. метод поддерживающей терапии на этапах медицинской реабилитации у людей пожилого возраста;
6. метод восстановительной терапии в комплексном лечений больных.
7. Характерной особенностью ЛФК является процесс тренировки больных физическими упражнениями.
Различают общую и специальную тренировку:
1. общая тренировка направлена на оздоровление, укрепление организма больного с помощью общеукрепляющих упражнений;
2. специальная тренировка осуществляется упражнениями, целенаправленно воздействующими на пораженный орган, область травмы.
Массаж — метод лечения, профилактики, реабилитации после заболеваний и оздоровления, представляющий собой совокупность приемов механического, дозированного воздействия на различные участки поверхности тела человека, производимого руками массажиста или специальными аппаратами. Для достижения положительного результата при применении массажа необходимо дифференцировать методику его в зависимости от этиологии, патогенеза, клинических особенностей, функционального состояния центральной и нервной системы (ЦНС), характера влияния различных приемов на организм.
ЛФК и массаж широко применяются в комплексе с другими методами при заболеваниях и травмах, а также могут являться самостоятельными методами лечения многих хронических заболеваний и последствий травм: при параличах, парезах, искривлениях позвоночника, эмфиземе, последствиях перелома костей и др.
ЛФК находит применение в до- и послеродовом периодах. Массаж и. физические упражнения способствуют более совершенному психофизическому развитию здоровых детей и используются в яслях, детских садах, домашних условиях.
Занятия ЛФК оказывают лечебный эффект только при правильном, регулярном, длительном применении физических упражнений. В этих целях разработаны методика проведения занятий, показания и противопоказания к их применению, учет эффективности, гигиенические требования к местам занятий.
Различают общую и частные методики ЛФК. Общая методика ЛФК предусматривает правила проведения занятий (процедур), классификацию физических упражнений, дозировку физической нагрузки, схему проведения занятий в различные периоды курса лечения, правила построения отдельного занятия (процедуры), формы применения ЛФК, схемы режимов движения. Частные методики ЛФК предназначены для определенной нозологической формы заболевания, травмы и индивидуализируются с учетом этиологии, патогенеза, клинических особенностей, возраста, физической подготовленности больного. Специальные упражнения для воздействия на пораженные системы, органы обязательно должны сочетаться с общеукрепляющими,, что обеспечивает общую и специальную тренировки.
Физические упражнения не должны усиливать болевых ощущений, так как боль рефлекторно вызывает спазм сосудов, скованность движений. Упражнения, вызывающие боль, следует проводить после предварительного расслабления мышц, в момент выдоха, в оптимальных исходных положениях. С первых дней занятий больного следует обучать правильному дыханию и умению расслаблять мышцы. Расслабление легче достигается после энергичного мышечного напряжения. При односторонних поражениях конечностей обучение расслаблению начинают со здоровой конечности. Музыкальное сопровождение занятий повышает их эффективность.
Для большинства больных характерно снижение жизненного тонуса. Оно неизбежно в условиях постельного режима из-за уменьшения двигательной активности. При этом резко сокращается поток проприоцептивных раздражителей, что ведет к снижению лабильности нервной системы на всех ее уровнях, интенсивности протекания вегетативных процессов и тонуса мускулатуры. При длительном постельном режиме, особенно в сочетании с иммобилизацией, происходит извращение нервно-соматических и вегетативных реакций.
Заболевание (травма) и гиподинамия ведут к существенным изменениям гомеостаза, атрофии мышц, функциональным нарушениям эндокринной и кардиореспираторной систем и т.д. Поэтому применение физических упражнений для профилактики и лечения заболеваний патогенетически обосновано (рисунок 10) (11, с.219).
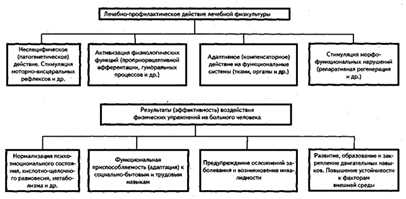
Рисунок 10 - Лечебно-профилактическое действие лечебной физкультуры
Физические упражнения действуют тонизирующе, стимулируя моторно-висцеральные рефлексы, они способствуют ускорению процессов метаболизма в тканях, активизации гуморальных процессов. При соответствующем подборе упражнений можно избирательно воздействовать на моторно-сосудистые, моторно-кардиальные, моторно-пульмональные, моторно-желудочно-кишечные и другие рефлексы, что позволяет повышать преимущественно тонус тех систем и органов, у которых он снижен.
Физические упражнения (в виде лечебной гимнастики) являются основным средством ЛФК. С лечебной целью используют физические упражнения, подвижные и спортивные игры, прикладные и спортивные упражнения, пассивные, рефлекторные и корригирующие движения, упражнения на специальных снарядах и аппаратах (тренажерах), идеомоторные упражнения и т.д.
Систематическое применение физических упражнений способно влиять на реактивность организма, изменять как общую реакцию больного, так и местное ее проявление. При этом в общую реакцию организма обычно вовлекаются и те физиологические механизмы, которые участвовали в патогенетическом процессе. Выбор упражнений производится на основе механизма их действия, с учетом особенностей течения заболевания, возраста пациента и т.д. (схема I).
Средства лечебной физкультуры. Основными средствами ЛФК являются физические упражнения (схема III), которые делят на следующие: гимнастические (общеразвивающие и дыхательные, активные и пассивные, без снарядов и на снарядах); спортивно-прикладные (ходьба, бег, бросание мячей набивных, баскетбольных, волейбольных и др., прыжки, плавание, гребля, ходьба на лыжах, катание на коньках и др.); игры (малоподвижные, подвижные и спортивные) (11, с.78).
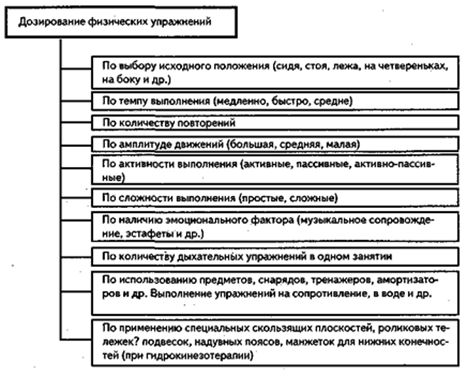
Рисунок 11 Классификация физических упражнений
Физические упражнения в ЛФК делят на три группы: гимнастические, спортивно-прикладные и игры.
Гимнастические упражнения состоят из сочетающихся движений. С их помощью можно воздействовать на различные системы организма и на отдельные мышечные группы, суставы, развивая и восстанавливая силу мышц, быстроту, координацию и т. д. Все упражнения подразделяются на общеразвивающие (общеукрепляющие), специальные и дыхательные (статические и динамические).
Общеукрепляющие упражнения применяют для оздоровления и укрепления организма, повышения физической работоспособности и психоэмоционального тонуса, активизации кровообращения, дыхания. Эти упражнения облегчают лечебное действие специальных упражнений.
Специальные упражнения избирательно действуют на опорно-двигательный аппарат. Например, на позвоночник при его искривлениях, на стопу — при плоскостопии и травме. Для здорового человека упражнения для туловища являются общеукрепляющими; при остеохондрозе, сколиозе их относят к специальным, так как их действие направлено на решение задач лечения — увеличение подвижности позвоночника, коррекцию позвоночника, укрепление окружающих его мышц. Упражнения для ног являются общеукрепляющими для здоровых людей, а после операции на нижних конечностях, травме, парезах, заболеваниях суставов эти же упражнения относят к специальным. Одни и те же упражнения в зависимости от методики их применения могут решать разные задачи. Например, разгибание и сгибание в коленном или другом суставе в одних случаях направлено для развития подвижности, в других — для укрепления мышц, окружающих сустав (упражнения с отягощением, сопротивлением), в целях развития мышечно-суставного чувства (точное воспроизведение движения без зрительного контроля). Обычно специальные упражнения применяют в сочетании с общеразвивающими.
Гимнастические упражнения подразделяют на группы (13, с.56):
- по анатомическому признаку;
- по характеру упражнения;
- по видовому признаку;
- по признаку активности;
- по признаку используемых предметов и снарядов.
По анатомическому признаку выделяют следующие упражнения:
- для мелких мышечных групп (кисти, стопы, лицо);
- для средних мышечных групп (шея, предплечья, плечо, голень, бедро);
- для крупных мышечных групп (верхние и нижние конечности, туловище),
- комбинированные.
По характеру мышечного сокращения упражнения подразделяют на две группы:
- динамические (изотонические);
-статические (изометрические).
Сокращение мышцы, при котором она развивает напряжение, но не изменяет своей длины, называется изометрическим (статическим). Например, при активном поднимании ноги вверх из исходного положения, лежа на спине, больной выполняет динамическую работу (подъем); при удержании поднятой вверх ноги в течение некоторого времени работа мышц осуществляется в изометрическом режиме (статическая работа). Изометрические упражнения эффективны при травмах в период иммобилизации.
Чаще всего используют динамические упражнения. При этом периоды сокращения чередуются с периодами расслабления.
По характеру различают и другие группы упражнений. Например, упражнения на растягивание применяют при тугоподвижности суставов.
По видовому признаку упражнения подразделяют на упражнения:
- в метании,
- на координацию,
- на равновесие,
- в сопротивлении,
- висы и упоры,
- лазание,
- корригирующие,
- дыхательные,
- подготовительные,
- порядковые.
Упражнения в равновесии используют для совершенствования координации движений, улучшения осанки, а также для восстановления этой функции при заболеваниях ЦНС и вестибулярного аппарата. Корригирующие упражнения направлены на восстановление правильного положения позвоночника, грудной клетки и нижних конечностей. Упражнения на координацию восстанавливают общую координацию движений или отдельных сегментов тела. Применяются из разных ИП с различным сочетанием движений рук и ног в разных плоскостях. Необходимы при заболеваниях и травмах ЦНС и после длительного постельного режима.
По признаку активности динамические упражнения разделяют на следующие:
- активные,
- пассивные,
- на расслабление.
Для облегчения работы мышц-сгибателей и мышц-разгибателей руки и ноги упражнения проводят в ИП лежа на боку, противоположном упражняемой конечности. Для облегчения работы мышц стопы упражнения проводят в ИП на боку на стороне упражняемой конечности. Для облегчения работы приводящих и отводящих мышц рук и ног упражнения проводят в ИП на спине, животе.
Для усложнения работы мышц-сгибателей и мышц-разгибателей руки и ноги упражнения проводят в ИП лежа на спине, животе. Для усложнения работы приводящих и отводящих мышц рук и ног упражнения проводят в ИП лежа на боку, противоположном упражняемой конечности.
Для выполнения упражнений с усилием применяют сопротивление, оказываемое инструктором или здоровой конечностью.
Мысленно воображаемые (фантомные), идеомоторные упражнения или упражнения «в посылке импульсов к сокращению» выполняют мысленно, применяют при травмах в период иммобилизации, периферических параличах, парезах.
Рефлекторные упражнения заключаются в воздействии на мышцы, отдаленные от тренируемых. Например, для укрепления мышц тазового пояса и бедра применяют упражнения, укрепляющие мышцы плечевого пояса.
Пассивными называют упражнения, выполняемые с помощью инструктора, без волевого усилия больного, при отсутствии активного сокращения мышцы. Пассивные упражнения применяют, когда больной не может выполнить активное движение, для предупреждения тугоподвижности в суставах, для воссоздания правильного двигательного акта (при парезах или параличах конечностей).
Упражнения на расслабление снижают тонус мышц, создают условия отдыха. Больных обучают «волевому» расслаблению мышц с использованием маховых движений, встряхиваний. Расслабление чередуют с динамическими и статистическими упражнениями.
В зависимости от используемых гимнастических предметов и снарядов упражнения подразделяют на следующие:
- упражнения без предметов и снарядов;
- упражнения с предметами и снарядами (гимнастические палки, гантели, булавы, медицинболы, скакалки, эспандеры и др.);
- упражнения на снарядах, тренажерах, механоаппаратах.
Спортивно - прикладные упражнения.
К спортивно-прикладным упражнениям относятся ходьба, бег, ползание и лазание, бросание и ловля мяча, гребля, ходьба на лыжах, коньках, езда на велосипеде, терренкур (дозированное восхождение), пешеходный туризм. Наиболее широко используется ходьба — при самых различных заболеваниях и почти всех видах и формах занятий. Величина физической нагрузки при ходьбе зависит от длины пути, величины шагов, темпа ходьбы, рельефа местности и сложности. Ходьба используется перед началом занятий как подготовительное и организующее упражнение. Ходьба может быть усложненной — на носках, на пятках, ходьба крестным шагом, в полуприседе, с высоким подниманием коленей. Специальная ходьба — на костылях, с палкой, на протезах применяется при поражении нижних конечностей. По скорости ходьбу подразделяют: на медленную — 60-80 шагов в минуту, среднюю — 80-100 шагов в минуту, быструю — 100—120 шагов в минуту и очень быструю — 120-140 шагов в минуту.
Игры.
Игры подразделяются на четыре возрастающие по нагрузке группы:
- на месте;
- малоподвижные;
- подвижные;
- спортивные.
Система определенных физических упражнений является формой ЛФК; это лечебная гимнастика, утренняя гигиеническая гимнастика, самостоятельные занятия больных по рекомендации врача, инструктора; дозированная ходьба, терренкур, физические упражнения в воде и плавание, ходьба на лыжах, гребля, занятия на тренажерах, механоаппаратах, игры (волейбол, бадминтон, теннис), городки. Помимо физических упражнений к ЛФК относятся массаж, закаливание воздухом и водой, трудотерапия, райттерапия (прогулки верхом на лошади).
Гигиеническая гимнастика предназначена для больных и здоровых. Проведение ее в утренние часы после ночного сна называют утренней гигиенической гимнастикой, она способствует снятию процессов торможения, появлению бодрости.
Лечебная гимнастика — наиболее распространенная форма использования физических упражнений в целях лечения, реабилитации. Возможность с помощью разнообразных упражнений целенаправленно воздействовать на восстановление нарушенных органов и систем определяют роль этой формы в системе ЛФК. Занятия (процедуры) проводят индивидуально у тяжелых больных, малогрупповым (3-5 человек) и групповым (8-15 человек) методами. В группы объединяют больных по нозологии, т.е. с одним и тем же заболеванием; по локализации травмы. Неправильно объединять в одну группу больных с разными заболеваниями.
Каждое занятие строится по определенному плану и состоит из трех разделов: подготовительный (вводный), основной и заключительный. Вводный раздел предусматривает подготовку к выполнению специальных упражнений, постепенно включает в нагрузку. Длительность раздела занимает 10-20 % времени всего занятия.
В основном разделе занятия решают задачи лечения и реабилитации и применяют специальные упражнения в чередовании с общеукрепляющими. Длительность раздела: 60-80 % всего времени занятия.
В заключительном разделе нагрузку постепенно снижают.
Физическую нагрузку контролируют и регулируют, наблюдая за ответными реакциями организма. Простым и доступным является контроль пульса. Графическое изображение изменения его частоты во время занятия называют кривой физиологической нагрузки. Наибольший подъем пульса и максимум нагрузки обычно достигается в середине занятия — это одновершинная кривая. При ряде заболеваний необходимо после повышенной нагрузки применить снижение ее, а затем вновь повысить; в этих случаях кривая может иметь несколько вершин. Следует также проводить подсчет пульса через 3-5 мин после занятия.
Очень важна плотность занятий, т.е. время фактического выполнения упражнений, выражаемое в процентах к общему времени занятия. У стационарных больных плотность постепенно возрастает от 20-25 до 50 %. При санаторно-курортном лечении на тренирующем режиме в группах общей физической подготовки допустима плотность занятий 80-90 %. Индивидуальные самостоятельные занятия дополняют лечебную гимнастику, проводимую инструктором, и могут осуществляться в последующем только самостоятельно с периодическим посещением инструктора для получения указаний.
Гимнастический метод, осуществляемый в лечебной гимнастике, получил наибольшее распространение. Игровой метод дополняет его при занятиях с детьми.
Спортивный метод применяют ограниченно и в основном в санаторно-курортной практике.
При применении ЛФК следует соблюдать принципы тренировки, учитывающие лечебные и воспитательные задачи метода.
- Индивидуализация в методике и дозировке с учетом особенностей заболевания и общего состояния больного.
- Систематичность и последовательность применения физических упражнений. Начинают с простых и переходят к сложным упражнениям, включая на каждом занятии 2 простых и 1 сложное новое упражнение.
- Регулярность воздействия.
- Длительность занятий обеспечивает эффективность лечения.
- Постепенность нарастания физической нагрузки в процессе лечения для обеспечения тренирующего воздействия.
- Разнообразие и новизна в подборе упражнений — достигаются обновлением их на 10-15 % с повторением 85-90 % прежних для закрепления результатов лечения.
- Умеренные, продолжительные или дробные нагрузки — целесообразнее применять, чем усиленные.
- Соблюдение цикличности чередования упражнений с отдыхом.
- Принцип всесторонности предусматривает воздействие не только на пораженный орган или систему, но и на весь организм.
- Наглядность и доступность упражнений — особенно необходима в занятиях при поражениях ЦНС, с детьми, пожилыми людьми.
- Сознательное и активное участие больного — достигается умелым объяснением и подбором упражнений.
При переломах фаланг пальцев без смещения отломков на соответствующий палец накладывают лейкопластырь циркулярно и назначают ЛФК, массаж, физиотерапию. Трудоспособность восстанавливается через 2—3 недели.
При переломах основной фаланги пальцев стопы со смещением отломков лечат одномоментным вправлением под местной анестезией и фиксацией гипсовой лонгетой в течение 3 недель. Если вправление не удается, то проводится остеосинтез отломков иглой (или спицей) и наложением гипсовой повязки. Со второго—третьего дня включают ЛФК, массаж, физиотерапию. Трудоспособность восстанавливается через 1,5—2 месяца.
2.2 Особенности лечебной физкультуры при переломах пальцев кисти
Лечебная физическая культура назначается больным с первых же дней иммобилизации. Выполняются упражнения для пальцев, а также в локтевом и плечевом суставах. Упражнения для пальцев поврежденной конечности необходимо проводить в течение дня многократно.
При лечении переломов пястных костей, а также пальцев кисти удержание костных отломков производится при помощи шины Бёлера. При этом палец фиксируется в функционально выгодном положении. Подобная иммобилизация позволяет, начиная с первых же дней лечения, применять упражнения для здоровых пальцев. Длительность фиксации варьируют от 2 до 4 недель.
После снятия иммобилизации лечебную физическую культуру начинают проводить по методике второго периода лечения, применяя активную разработку во всех суставах пальцев и кисти.
Различают повреждения сгибателей и разгибателей пальцев. По локализации повреждения сгибателей пальцев бывают на уровне пальцев, ладони, предплечья. Они обычно возникают при нанесении ранения режущими предметами (резец, стекло, нож и др.). В большинстве случаев одновременно повреждаются как поверхностные, так и глубокие сгибатели.
Лечение этих повреждений только оперативное — сшивание сухожильных концов с последующей иммобилизацией кисти тыльной гипсовой лонгетой в полусогнутом положении кисти и пальцев.
Функциональные исходы в послеоперационном периоде в значительной степени зависят от методики применяемой лечебной физической культуры.
Первый период — иммобилизационный — длится со 2 – 3-го дня после операции до снятия иммобилизации. Клинически он характеризуется застойными явлениями и выраженным отеком кисти, связанным с травмой и хирургическим вмешательством.
В этом периоде больные должны выполнять активные упражнения в свободных от иммобилизации суставах (сгибание, разгибание, отведение, приведение, противопоставление), возможные пассивные движения в ногтевых фалангах поврежденных пальцев при условии абсолютной их безболезненности. Дозировка упражнений минимальна, так как даже умеренное утомление в этом периоде вызывает повышенную реактивность травмированных тканей кисти, усиливается отек, что может способствовать спаянию поврежденных сухожилий с окружающими тканями.

Рисунок 12 Классификация физических упражнений
Обычно через 3 недели конечность освобождается от иммобилизации, и больные начинают заниматься по второму периоду. Задачами лечебной физической культуры в этом периоде являются увеличение объема движений в межфаланговых сочленениях, повышение кожной и мышечной чувствительности, овладение элементарной координацией. Для решения этих задач применяются активные движения во всех суставах поврежденной кисти (сгибание, разгибание, отведение, приведение, противопоставление и т.д.) (рис. 12).
Ряд упражнений (сгибание и разгибание в I и II межфаланговых сочленениях) выполняется с помощью и с фиксацией нижележащей фаланги. Для выработки хвата упражнения для пальцев кисти тельной функции и восстановления кожной и проприоцептивной чувствительности применяются упражнения в захватывании и удержании различных предметов (цилиндры, конусы, кубики, шарики, спички, бумажные листы и др.).
Рекомендуется также выполнение упражнений в теплой водной среде при температуре 36—38° и лепка из парафина. Парафину заранее методом подогревания придается тестообразная консистенция. Действующими факторами при этом являются температура (37—39°), жировая структура парафина, размягчающе действующая на кожные рубцы, и, наконец, целенаправленное трудовое действие.
Второй период продолжается 3—4 недели. К этому времени достигается достаточная прочность спайки концов сухожилия, почти доходящая до нормы.
Третий период характеризуется наличием остаточных явлений травмы в виде различной степени тугоподвижности в суставах, снижения силы, координации и скорости выполняемых движений. В этом периоде широкое использование различных средств физической культуры и трудотерапии ускоряет процесс ликвидации имеющегося дефекта.
Иногда одновременно с сухожилиями повреждаются и нервы. В этих случаях кроме описанной методики используются специальные упражнения для восстановления иннервации.
Повреждения разгибателей кисти и пальцев возникают при травмах тыльной поверхности кисти или предплечья. Лечение этих повреждений в большинстве случаев сводится к сшиванию сухожильных концов и фиксации ладонной гипсовой лонгетой в положении полного разгибания кисти и пальцев примерно на 1 месяц.
В первом периоде лечения (период иммобилизации) выполняются упражнения в суставах неповрежденных пальцев, а также в локтевом и плечевом суставах.
В течение всего срока иммобилизации не следует выполнять поврежденным пальцем надавливаний на гипсовую лонгету. Активное разгибание ногтевой фаланги можно начинать с конца второй недели.
Второй период (после снятия иммобилизации) характеризуется разработкой подвижности в суставах кисти. Необходимо учитывать, что на ранних этапах (2—3 недели) усиленная разработка функции сгибания приводит к перерастяжению сухожильного аппарата и его удлинению. В связи с этим не рекомендуется в это время форсировать восстановление сгибательных движений. Основное внимание должно уделяться упражнению в активном разгибании поврежденного пальца. Дальнейшее лечение повреждений (третий период) аналогично упражнениям, применяемым при лечении повреждений сухожилий мышц-сгибателей во втором и третьем периодах лечения.
При переломах фаланг одного пальца со смещением движения для здоровых пальцев начинают с 1-го дня, посылку импульсов к движению в поврежденном пальце и лучезапястном суставе с 3-го дня. При переломах фаланг III пальца активные* движения проводят только I и II пальцами, сгибание и разгибание в межфаланговых суставах IV и V пальцев производят только пассивно (учитывая наличие перемычек между сухожилиями поверхностного и глубокого сгибателя). Сведение и разведенке пальцев активное. Начиная с 7—8-го дня включают активное сгибание и разгибание в межфаланговых суставах IV и V пальцев. При переломах фаланг IV пальца межфаланговыс суставы III и V пальцев сгибают и разгибают в первые 7 дней пассивно. При переломах фаланг V пальца в межфаланговых суставах III и IV пальцев возможны пассивные сгибание и разгибание.
При внутрисуставных переломах фаланг пальцев из средств ЛФК исключается массаж в связи с возможностью образования избыточной костной мозоли, резко ухудшающей восстановление функции.
При повреждении сухожилий сгибателей пальцев делаются попытки к активным движениям в виде сгибания в оперированном пальце, слегка надавливая им на гипсовую повязку, и в виде разгибания травмированного пальца при повреждении сухожилий разгибателей пальцев.
В первые 5 дней иммобилизационного периода, кроме занятий лечебной гимнастикой с инструктором, проводят занятия 2 раза в день самостоятельно, а в последующие дни 4—5 раз в день.
При реплантации пальцев для верхней конечности проводят описанные выше упражнения, упражнения для неповрежденных пальцев зависят от того, какой палец реплантируется (наличие перемычек между сухожилиями поверхностного и глубокого сгибателя). Используются также упражнения в посылке импульсов к сокращению мышц реплантированного пальца. Эти упражнения тренируют сократительную способность мышц.
В постиммобилизационном периоде (длительность его 2—2'/г мес) задачи лечебной гимнастики решаются в 2 этапа. На первом этапе — восстановление подвижности в освобожденных от иммобилизации суставах, борьба с тугоподвижностью и контрактурами, укрепление атрофичных мышечных групп; на втором этапе — восстановление функции кисти и пальцев.
В постиммобилизационном периоде при реплантации пальцев на первом этапе преобладают пассивные движения с умеренной амплитудой, чтобы не вызвать «разболтанности» суставов. Эти упражнения сочетаются с посылкой нервных импульсов к их выполнению, что способствует восстановлению иннервации. В дальнейшем используют именно те движения, которые осуществляются мышцами, иннервируемыми поврежденным нервом. Идеомоторные упражнения можно выполнять изолированно и одновременно с пассивными движениями и активным сокращением симметрично расположенных мышц.
Лечебную гимнастику сочетают с электрогимнастикой, во время которой синхронно с раздражением мышц больной должен посылать импульсы к их сокращению. При появлении первых активных сокращений мышц выполняют упражнения, используя облегченные исходные положения. По мере восстановления активных движений облегченные исходные положения сменяются обычными при небольшом числе повторений упражнений. Упражнения начинают с проксимальных отделов верхней конечности, переходя затем к дистальным отделам. Это обеспечивает улучшение крово- и лимфообращения по ходу всего нервного ствола.
2.3 Разработка специального комплекса упражнений при переломах пальцев кисти
Итак, по результатам проведенных исследований разработаем комплекс упражнений, позволяющий ускорить процесс заживления переломов и восстановления активности пальцев кисти.
На первом этапе постиммобилизационного периода рекомендуется выполнять следующие специальные упражнения:
1.Руки на скользящей плоскости стола. Активные сгибания и разгибания пальцев, движения всеми пальцами вместе и каждым пальцем вотдельности.
2.Руки упираются на стол. Фиксация проксимально расположенной фаланги при помощи здоровой руки или карандашом, активное сгибание иразгибание последовательно в межфаланговых суставах.
3.Локти опираются на стол, кисти вместе, вертикально вверх. Сведениеи разведение пальцев с помощью здоровой руки.
4.Сгибание и разгибание пальцев с помощью здоровой руки.
5.Доставание кончиками пальцев различных участков ладони.
6.Кисть свисает за край стола, ладонной стороной. Обхватывание краястола пальцами.
7. Рука на поверхности стола. Захватывание пальцами различных повеличине и форме предметов: вращение цилиндров от себя и к себе (10, с.45).
Упражнения выполняют в медленном темпе, повторяя их 5—8 раз.
При повреждении сухожилий сгибателей пальцев делается акцент на упражнения в сгибании пальцев, при повреждении сухожилий разгибателей пальцев — на разгибание пальцев. Разработку движений в межфаланговых суставах пальцев не следует форсировать, так как попытки в короткий срок ликвидировать тугоподвижность в суставах могут повести к разрыву сшитого сухожилия. Только после восстановления достаточного объема движений в суставах следует тренировать хватательную функцию кисти.
При появлении у больного минимальных движений в поврежденных пальцах в занятия включают лечебную гимнастику в теплой воде (в воду должна быть погружена не только кисть, но и все предплечье).
На втором этапе используют упражнения для укрепления силы пальцев и кисти, восстановления тонких движений кисти и общей координации движений пальцами. Рекомендуют следующие упражнения:
1) удары кончиками пальцев (щелчки) по висячим предметам различной массы (ватный шарик, пробки, деревянный шарик);
2)растягивание пальцами резины на специальной подставке;
3) поднимание различных по массе предметов (деревянные, металлические цилиндры);
4) разбирание и собирание детских пирамидок;
5) ловля на лету маленького шарика;
6) упражнения с волчком;
7) подбрасывание, перебрасывание и ловля различными способами больших и малых мячей.
В восстановительном периоде, помимо выполнения специальных упражнений, показаны облегченные трудовые процессы, не требующие значительного мышечного напряжения, с включением в трудовые операции поврежденных пальцев. При стойкой контрактуре пальцев применяют механотерапию на маятниковом аппарате. Положительные результаты закрепляют лечением положением (бинтование пальцев на ночь в положении сгибания на мягком валике или давление мешочка с песком на кисть с разогнутыми пальцами).
Проведенное лечение оценивают по восстановлению основной функции руки — хватательной:
1) изменение объема движений в межфаланг овых суставах (углометрия);
2) возможность захвата цилиндров различного диаметра (1—10 см);
3) определение степени противопоставления (оппозиции) большого пальца остальным: невозможность соединить концы II—V пальцев с ногтевой фалангой I пальца (нулевая степень); при активном усилии удается их соединить (первая степень); возможность коснуться бороздки между основной и ногтевой фалангой I пальца (вторая степень); возможность коснуться основной фаланги (третья степень).
В норме пальцы обладают способностью противопоставления трех степеней за исключением V Пальца, для которого возможна оппозиция первой и второй степени.
Примерный комплекс ЛФК:
Вводный раздел
1.И.п. — основная стойка. Подняться на носки, руки вверх, посмотреть на руки. Опираясь на всю стопу, руки вниз (4—6 раз).
2.И.п. — то же. Вращение в лучезапястных суставах (по 12 раз в каждую сторону).
3.И.п. — стойка ноги врозь. Руки за голову, в стороны, вверх, вниз (6—8 раз).
4.И.п. — то же. Руки сцеплены в замок. Свободные движения в лучезапястных суставах. Тыльное и ладонное сгибание (8—12 раз).
Упражнения с палками
5.И.п. — палка перед собой вертикально. Хват за конец палки. Поочередные перехваты правой и левой рукой сверху вниз и обратно (6—8 раз в обоих направлениях).
6.И.п. — палка перед собой горизонтально хватом снизу. Сгибание рук в локтевых суставах (10—12 раз).
7.И.п. — палка в правой руке горизонтально. Поднять руку, опустить. То же — левой рукой (по 8—10 раз).
8.И.п. — палка в правой руке перед собой. Ротационные движения в лучезапястном суставе. То же — левой рукой (по 8—10 раз).
9.И.п. — палка в правой руке. Протаскивание палки через плотно сжатые пальцы. То же — левой рукой (по 10—12 раз).
10.И.п. — то же. Имитация гребли на байдарке (16—20 раз). Основной раздел (упражнения выполняются в положении сидя за столом)
1.Сжать кисть в кулак, большой палец сверху прижимает 4 остальных. То же, но 4 пальца прижимают, большой палец сверху (по 10-15 раз).
2.Круговые движения каждым пальцем в отдельности (по 8 раз).
3.Сгибание пальцев в ногтевых и средних фалангах (20—25 движений).
4.Разведение и сведение пальцев (16—18 раз).
5.Поочередное поднимание каждого пальца (по 5 раз).
6.Поднимание каждого пальца и движения им вправо и влево.
7.Приближение к концевой фаланге большого пальца каждой фаланги остальных пальцев.
8.Последовательное сгибание пальцев в ногтевых, средних, пястно-фаланговых суставах. Выпрямление скольжением по ладонной поверхности кисти (15—20 движений).
9.Пальцы разведены врозь. Начиная с мизинца, последовательно согнуть все пальцы в кулак Так же последовательно разогнуть пальцы, начиная с большого. Затем согнуть, начиная с большого, а разогнуть, начиная с мизинца (10—12 движений).
10.Пальцы сжаты в кулак. Разогнуть и снова согнуть каждый палец отдельно (10—12 движений).
11.Большой палец приведен к ладони. Одновременно согнуть4 пальца и отвести большой (14—18 раз).
12.Пальцы разведены и опираются о стол. Статические напряжения мышц кисти (5—7 раз).
13.Большой и указательный пальцы опираются о стол. Упражнение «шпагат» (по 3 раза каждым пальцем).
14.Кисть ладонью вверх. Захват большим пальцем поочередно каждого пальца при одновременном разведении других.
Руки опираются на локти, кисти соединены:
1.Пальцы правой руки отклоняют назад пальцы левой и наоборот (5—7 раз).
2.Переплести пальцы, прижать друг к другу. Разъединяя их, оказывать сопротивление (5—7 раз).
3.Пальцы разведены и сопоставлены друг с другом. Статическое напряжение мышц (4—6 раз).
4.Упражнение «щелчки» (по 3 раза каждым пальцем).
5.Пальцы переплетены. Повороты кистями ладоней от себя и ксебе (6—8 раз).
6.Слегка развести согнутые пальцы правой кисти. Концы пальцев левой кисти положить на ногтевые фаланги пальцев правой кисти. Разгибать пальцы правой, энергично сопротивляясь левой (4—6раз).
7.Большой палец левой кисти держать вертикально вверх. Зацепиться за него указательным пальцем правой кисти и энергично сгибать его, преодолевая сопротивление большого (4—6 раз).
Упражнения с короткими палочками:
1.Катание палочки в поднятой кисти при опоре на локоть: а) между двумя пальцами (один — непременно большой); б) между большим и четырьмя остальными; в) между ладонями обеих кистей (2—3мин).
2.Захват максимального числа палочек одной кистью и выкладывание их по одной на стол (1,5—2 мин).
Упражнения в захвате различных предметов: кубиков различной величины, мозаики, пирамиды, шариков (3—5 мин).
Упражнения с малым мячом:
1.Сжимание мяча кистью (10—22 раз).
2.Подбросить мяч и поймать его (8—10 раз).
3.Сжимание мяча двумя пальцами (один из них всегда больной). По 3 движения каждым пальцем.
4.Выпустить мяч из рук и поймать его хватом сверху (8—10 раз).
5.Бросить мяч одной рукой из-за спины и поймать другой (10—12 движений каждой рукой).
6.Удары мяча в пол ладонной и тыльной поверхностью кисти(по 20—30 ударов).
Заключительный раздел (и.п. — кисть на столе вниз)
1.Отведение большого и пятого пальцев и приведение их (5—8раз).
2.Разведение 4-го, 5-го, 3-го и 2-го пальцев (6—8 раз).
3.Согнуть средние фаланги, большой палец отвести, разогнуть фаланги, большой палец привести (6—8 раз).
Данные упражнения являются универсальными и позволяют восстановить подвижность кисти при любом переломе пальцев.
ГЛАВА 3. Применение физиотерапевтических процедур при лечении переломов кисти
3.1 Характеристика физиотерапевтических процедур для реабилитации при переломах верхних конечностей
Лечение переломов имеет две основные задачи: а) полное анатомическое восстановление перелома кости (вправление и иммобилизующая повязка); б) полное функциональное восстановление. Наряду с точной репозицией решающую роль в извлечении больного играет правильно проводимая реабилитация физиотерапевтическими средствами. Ее следует проводить одновременно с хирургическими и ортопедическими мероприятиями и осуществлять до полного излечения. Это значит, что необходим постоянный тесный контакт хирурга со специалистом по физиотерапии и реабилитации. При назначении физиотерапии необходимо учитывать вид перелома, фазу процесса, влияние отдельных физических методов, время, необходимое для заживления отдельных костей, и общее состояние пострадавшего.
Физиотерапия при закрытых переломах костей. Начинать физиотерапию следует уже на 2—5-й день после травмы. В зависимости от формирования костной мозоли ее делят на 3 периода,, которые при переломах трубчатых костей распределяются во времени приблизительно следующим образом:
Первый период (первые 10 дней после травмы). После репозиции и иммобилизации в клинической картине преобладают боли, отек и спазм мышц. Для обезболивания, ликвидации отека, рассасывания кровоизлияний и ускорения регенерации кости применяют: а. Интерференционные токи. Четыре электрода располагают на свободных от гипса участках (или для них вырезают окошки в гипсовой повязке) так, чтобы оба тока перекрещивались в области перелома; применяется ритмическая частота 0—100 Гц, так как она действует болеутоляюще, ускоряет рассасывание отека и гематом и быстро регулирует нарушенные трофические процессы; сеансы проводят ежедневно по 15 мин. б. Ультрафиолетовые эритемные облучения 3 полей по 400 см2 в сегментарной зоне или на симметричной непораженной конечности; дозировка 1—4 биодозы, всего 8—12 сеансов, в. Электрофорез брома (в виде гальванического: воротника или трусов по Щербаку) — рекомендуется для больных с резко выраженным болевым синдромом и повышенной раздражательностью. Облучение лампой соллюкс или Минина, всего 5—6 сеансов (если невозможно применить указанные выше методы), д. Лечебная гимнастика: ее начинают на 3-й день после травмы в виде упражнений для симметричной непораженной конечности и небольших необездвиженных суставов, расположенных дистальнее перелома; назначаются также упражнения в виде двигательных представлений для иммобилизованной конечности, так как они способствуют предотвращению контрактур ; при постельном режиме особое значение придается дыхательной гимнастике ввиду возможного развития пневмонии.
Второй период охватывает в среднем время от 10-го до 30—45-го дня (в зависимости от того, какая кость сломана) после травмы, т.е. образования соединительнотканной и первичной костной мозоли. Цель физиотерапии стимулировать ее образование и предупредить функциональные нарушения (тугоподвижность суставов, атрофию мышц и др.). Применяются: а. Интерференционные токи (см. выше) постоянной частоты 100 Гц или ритмической частоты 90—100 Гц, б. Электрическое поле УВЧ — электроды располагаются поперечно в области перелома; дозировка олиготермическая;
первые 5—10 сеансов ежедневно, а следующие — через день, по 8—15 мин; всего около 20 сеансов, в. Общие (субэритемные дозы) или местные (эритемные дозы) ультрафиолетовые облучения, а в летние месяцы — воздушные и солнечные ванны, г. Лечебный массаж (сначала симметрично здоровой конечности, а затем пораженной проксимальнее и дистальнее места перелома) и лечебная физкультура.
Третий период охватывает в среднем время от 30-го дня до 2 мес после травмы, когда происходит окончательное образование костной мозоли. Главная цель физиотерапии улучшить трофику тканей и предупредить появление осложнений (мышечной атрофии, тугоподвижности суставов, контрактур и др.). Этому помогают: интерференционные токи (см. выше); электрофорез 5% раствора СаС12 (проводится по продольной методике на пораженной конечности или в виде гальванического воротника, соотв. трусов, ежедневно, всего 20—30 сеансов), ультрафиолетовое облучение, электростимуляция, грязевые аппликации (при температуре грязи 38°С, по 20 мин, через день, всего 12—15 аппликаций1, массаж, лечебная физкультура.
Лечебную физкультуру при переломах, по принципу, проводят в 3 периода. Первый период совпадает со временем иммобилизации пораженной конечности. Назначают упражнения для здоровых конечностей и свободных от гипсовой повязки суставов, так как это способствует устранению нарушенного кровообращения, помогает своевременному образованию костной мозоли, предотвращению мышечной атрофии и тугоподвижности суставов.
Второй период начинается с момента снятия гипсовой повязки или иммобилизующей шины. Цель лечебной гимнастики в этот период восстановить нормальный объем движения во временно обездвиженных суставах и увеличить силу соответствующих мышц. Лучшее действие оказывает подводная гимнастика; упражнения (активные и пассивные движения пораженной конечностью) проводятся осторожно, без причинения боли), при постепенно нарастающей дозировке. Проводится и гигиеническая гимнастика. В третьем периоде (крепкая костная мозоль) лечебная гимнастика направлена на устранение последствий травмы, как, например, атрофии мышц, контрактур и пр. Применяются активные движения с нагрузкой, трудотерапия, игры и др.
Трудотерапию можно проводить еще в период иммобилизации. В частности, при переломе лучевой кости в типичном месте ее начинают со второго дня после перелома, применяя параллельно с лечебной гимнастикой (3 раза в день по 15—20 мин) следующие виды трудотерапии: наматывание пряжи на поставленный высоко стул (упражнения для плечевого и локтевого суставов), тканье лыком, завязывание финских узлов и пр. После снятия повязки назначают постепенную нагрузку: вязанье крючком шерстяных ниток или лыка, изготовление керамических изделий, тканье на рамках, помещенных на стол, завязывание смирненских узлов, лучевое тканье длинными нитками и др. Лечебную гимнастику при металлическом эндопротезе тазобедренного сустава начинают с первого дня после операции. Цель ее стимулировать кровообращение и вентиляцию легких. Применяются дыхательные упражнения и активные упражнения дистальных суставов конечностей. На 4-й день после операции больной должен встать и с помощью реабилитатора, поддерживающего его сбоку таким образом, чтобы он не наклонялся в тазу, обойти один раз вокруг койки. На 11-й день, если рана зажила, начинается обучение ходьбе. Одновременно для стимуляции кровообращения, предупреждения атрофии мышц и увеличения объема движений проводят ручной массаж или подводный струйный массаж и лечебную гимнастику.
По принципу после прекращения иммобилизации при всех видах переломов рекомендуется проводить лечение интерференционными или диадина-мическими токами, ультразвуком; назначают ванны или бальнеотерапию при температуре воды не выше 36—37°С, ручной или подводный массаж и лечебную гимнастику. Все перечисленные методы способствуют более быстрому восстановлению.
Очень хорошее действие при развитии тугоподвижности суставов, болей и др. как последствий переломов оказывают следующие методы: а. Интерференционные токи. По нашему опыту, они дают лучшие результаты. Используется ритмическая частота 0—100 Гц, так как она вызывает активную гиперемию, ускоряет ток лимфы, быстро регулирует нарушенные трофические процессы и действует обезболивающе; ритмическая частота О—Л0 Гц используется при наличии блокированных обездвиживанием суставов и для мышечной гимнастики, б. Диадинамический ток вызывает также гиперемию, оказывает болеутоляющее и улучшающее трофику действие. Электроды располагают поперечно тугоподвижным суставам последовательно в двух направлениях; применяют модуляции двухфазнофиксированного тока 2 мин и короткого периода 4 мин, сменяя полюс в середине сеанса, всего 5—15 сеансов; при атрофии мышц (если сохранена фарадическая возбудимость) применяют ток при модуляции ритма синкопа; в таких случаях хорошо действует и электрофорез 10% раствора витамина Е. в. Ультразвук. Применяется по лабильному способу; частота 800 или 1000 кГц, дозировка 0,3—0,8 Вт/см2, в течение 8—15 мин, через день; лучшие результаты наблюдаются при применении импульсного режима и когда в качестве контактного средства используют аминазиновую пасту. Благоприятное действие ультразвука обусловливается тем, что он улучшает кровоснабжение суставных и околосуставных тканей и уменьшает или снимает спазм мышц. г. Синкардиальный массаж: он особенно хорошо действует при нарушении кровообращения, вызванного обездвиживанием и болезненной тугоподвижностью суставов. Массажную манжетку накладывают выше места перелома или тугоподвижного сустава, а при наличии отеков — в дистальной части конечности; сеансы проводят ежедневно, по 15 мин, при давлении 4,00—8,00 кПа (30—60 мм рт. ст.).
Перечисленные выше методы сочетают с ваннами, массажем и лечебной гимнастикой. Наилучший эффект наблюдается при сочетании интерференционных токов с ваннами, массажем и лечебной гимнастикой.
Целый ряд авторов сообщает, что у больных, при лечении которых не применяли физиотерапевтических средств, процесс заживления протекал медленнее, боли и отек в области перелома длились дольше, чаще наблюдались осложнения. В связи с этим физиотерапевтические методы как важную часть комплексной реабилитации при переломах следует использовать еще в первые дни после травмы, вплоть до полного функционального восстановления.
Физиотерапия при открытых переломах костей и осложнениях. Открытые переломы костей представляют более трудную терапевтическую проблему, так как существует опасность инфицирования, развития травматического остеомиелита, флебита и др. Когда хирургу удается выполнить совершенную первичную обработку и перевести открытый перелом в закрытый, физиотерапия проводится теми же методами, как и при закрытых переломах. При несовершенной хирургической обработке еще на следующий день применяется электрическое поле УВЧ (олиготермическая доза, 8—20 мин, всего 15 сеансов) и внеочаговое ультрафиолетовое эритемное облучение. Одновременно с антибиотиками и соответствующими хирургическими мерами эти процедуры, способствуют предупреждению не только остеомиелита, но и газовой инфекции.
По разным причинам (неправильное сопоставление, инфекция, недостаточное орошение кровью области переломов и др.) консолидация может замедлиться; это чаще всего наблюдается при открытых переломах. Замедленное образование костной мозоли лечат консервативными и оперативными методами (когда систематическое консервативное лечение не дает результатов). В таких случаях физиотерапия играет важную роль. Рекомендуются следующие методы:
а. Интерференционные токи постоянной частоты 100 Гц и ритмической частоты 90—100 Гц; при гипсовой иммобилизации для электродов вырезают окошечки или 2 электрода располагают в сегментарной области, а другие два — на самой дистальной части пораженной конечности, обычно свободной от гипсовой повязки. По нашим наблюдениям, интерференционные токи стимулируют образование как эндостальной, так и периостальной костной мозоли и дают наилучшие результаты. Этот метод обладает тем преимуществом, что его можно применять и при наличии металлического гвоздя при остеосинтезе. В более тяжелых случаях мы рекомендуем сочетать лечение интерференционными токами с другими подходящими физиотерапевтическими (см. ниже) или медикаментозными средствами и др.
б. Синкардиальный массаж (см. выше). Благоприятный эффект его обусловливается тем, что этот массаж приводит к улучшению циркуляции крови и лимфы и обмена веществ; подобно интерференционным токам его можно проводить и при наличии металлического гвоздя для остеосинтеза.
в. Ультразвук. Применяется в области перелома по лабильному способу (см. выше), дозировка 0,2—0,5 Вт/см2. Экспериментальным путем установлено, что в то время как малые дозы (0,2—0,6 Вт/см2) стимулируют процессы восстановления, высокие дозы (3—4 Вт/см2) могут вызывать образование микросеквестров, остеолизис и даже спонтанные переломы.
Металлические предметы в тканях, особенно спица Кюнчера, вызывают сильное рефлексирование ультразвуковой энергии; в таких случаях необходимо применять меньшую дозировку ультразвука и соблюдать импульсный режим. Последовательное применение интерференционного тока и ультразвука (без интервала между обеими процедурами) способствует взаимному усилению их лечебного .
г.При замедленном образовании костной мозоли очень хорошие результаты дает и электрофорез 1—2% раствора глутаминовой кислоты (на катоде). Электроды располагают в поперечном положении в области перелома, процедуры проводятся ежедневно, в течение 12—25 мин, всего 20—40 процедур.
д. Магнитотерапия. При клинических и экспериментальных испытаниях советскими авторами установлено, что постоянное магнитное поле (ПМП) и переменное магнитное поле (ПеМП) стимулируют срастание переломов и предотвращают появление осложнений Положительный эффект наблюдался при применении ПМП и ПеПМ как с профилактической целью, так и при наличии (проявлении) уже замедленного образования костной мозоли. Преимущества магнитотерапии в том, что ее можно проводить через гипсовую повязку и при металлическом остеосинтезе; индукторы располагают в поперечном положении в области перелома, соприкасая их с кожей; индукция 15—35—50 мТ, по 15 мин ежедневно, всего 10—20 процедур.
При замедленном образовании костной мозоли еще рекомендуют: электрофорез СаС12, общие или местные облучения ультрафиолетовыми лучами, солнечные ванны летом, электрическое поле УВЧ в кондензаторном поле, постукивание, но ввиду того, что перечисленные выше три метода (особенно интерференционные токи) дают более скорый и лучший результат, их следует считать основными методами. Применяются они в сочетании с массажами и лечебной гимнастикой.
При замедленной консолидации и наличии болезненной костной мозоли очень хорошее действие оказывает бальнеотерапия радоновыми и сероводородными водами, но при температуре воды не выше 36°С; ванны следует принимать через день, продолжительностью 6—15 мин, всего 10—15 сеансов.
На гипертрофическую, чрезмерно развившуюся костную мозоль хорошее влияние оказывают: а. Интерференционные токи ритмической частоты 0—100 Гц; этот метод мы предложили на основании установленного факта, что интерференционные токи вообще регулируют процессы остеогенеза. 6. Электрофорез йодита калия (на отрицательном полюсе) и новокаина (на положительном) при поперечном расположении электродов; плотность тока 0,2 мА, в течение 15—30 мин, ежедневно, в. Грязевые аппликации при температуре грязи 44—48°С.
Образование псевдоартроза одно из самых серьезных осложнений при лечении переломов. Причины развития его могут быть общими (анемия, авитаминоз и др.) и местными (вклинивание мягких тканей между отломками и др.). Лечение псевдоартроза как до операции, так и после нее, проводится в двух направлениях:
1. Общее укрепление и тонизирование организма путем аэротерапии, общего облучения ультрафиолетовыми лучами, массажа, лечебной гимнастики, принятия внутрь витаминов и др.; если больной страдает неврозом, рекомендуется общая гальванизация по Вермелю или гальванический воротник по Щербаку.
2. Местное воздействие на процесс, для чего применяются:
а. Интерференционные токи. Воздействуют на всю пораженную конечность током постоянной частоты 100 Гц, учитывая его выраженный сосудорасширяющий и улучшающий кровоснабжение эффект; сеансы проводят ежедневно, по 15—20 млн, всего 20 и более процедур.
б. Электрическое поле УВЧ как конденсаторное поле. Применяется вскоре после операции в олиготермической дозе; проводят 5—6 сеансов, по 6—12 мин, в области псевдоартроза, 10 сеансов в симметричном участке здоровой конечности и снова 5 сеансов в области псевдоартроза.
в. Ультразвук (см. выше) рекомендуется главным образом для лечения пациентов, которым угрожает развитие псевдоартроза; его можно использовать для стимуляции сращения костей и после резекции суставов.
Повреждения нервных стволов при переломах лечат как обычные травматические невриты, но наиболее подходящим методом считают лечение интерференционными токами (при ритмической частоте 0—100 Гц), так как и при гистохимических исследованиях нами было установлено, что эти токи улучшают метаболизм в пораженных тканях и способствуют предотвращению атрофии мышц.
Основным методом лечения при суставных переломах являются ортопедично-хирургический, однако для достижения максимального функционального результата необходимо довольно раннее включение физиотерапии и подходящего гигиено-диетического режима. Полное нарушение целости суставных поверхностей и наличие массивного гемартроза обусловливают неблагоприятный прогноз внутрисуставных переломов в отношении функции пострадавшего сустава; это особенно касается переломов со смещенными отломками. В этом отношении наиболее физиологическим и результативным методом, особенно при внутрисуставных переломах с размещением и раздроблением дистального конца плечевой кости и проксимального конца большеберцовой кости, является прямая экстензия. Именно этот способ лечения предоставляет хорошие возможности для проведения современных и разнообразных физиологических мероприятий. Как показали наблюдения, подобные переломы после гипсовой иммобилизации очень часто приводят к значительной тугоподвижности пораженного сустава, преодоление которой нередко доставляет большие трудности для физиотерапевтов.
При закрытых суставных переломах сразу после сопоставления отломков рекомендуются следующие физиотерапевтические средства: а. Интерференционные токи, имеющие целью прежде всего успокоить боль и стимулировать образование костной мозоли; поэтому применяют токи постоянной частоты 100 Гц или ритмической — 90—100 Гц; процедуры проводят ежедневно по 15—20 мин, всего 15—20 на курс лечения. Если лечение интерференционными токами начинают проводить поздно (например, после снятия иммобилизующей повязки) и налицо фиброзные изменения в суставах и мягких тканях, применяют ритмическую частоту тока 0— 100 Гц. б. Продольная гальванизация пораженной конечности применяется в течение 10 дней, а затем переходят к местному электрофорезу брома (—) и хлористого кальция (+); электроды располагают в поперечном направлении на пораженном суставе (для этого вырезают окна в гипсовой повязке), используя гидрофильные прокладки таких размеров, чтобы они соответствовали размерам пострадавшего сустава; плотность тока 0,1 мА, процедуры проводят ежедневно по 12—25 мин, всего 12—25 на курс лечения, в. Ультрафиолетовые эритемные облучения соответствующей сегментарной зоны или проксимальнее поврежденного сустава, соотв. симметричной здоровой конечности. Облучают поля площадью 300—400 см2 при дозировке 2—4 биодозы, всего 10 процедур, г. Электрическое поле УВЧ: сначала проводят 5 процедур для пораженного сустава, а затем еще 5 — для симметрично здорового сустава, при поперечном расположении электродов, дозировка олиготермическая. д. Лечебная гимнастика.
Наилучшие результаты наблюдаются при комплексном лечении, например: интерференционные токи, массаж, лечебная гимнастика; электрофорез, лечебная гимнастика, эритемные облучения и др. После снятия иммобилизующей повязки рекомендуются ванны, озокеритовые или грязевые (при температуре грязи 38°С) аппликации, диадинамический ток или интерференционные токи, подводный струйный массаж, электрофорез и др. в зависимости от состояния больного. Особенно благоприятно сочетание интерференционных токов или электрофореза новокаина с озокеритовыми аппликациями и лечебной гимнастикой. В принципе, чем раньше начата физиотерапия, тем скорее будут достигнуты благоприятные результаты. При позднем назначении физиотерапии необходим более длительный срок для наступления положительного эффекта. При наличии фиброзных изменений в суставах и мягких тканях, кроме интерференционных токов ритмической частоты 0—100 Гц, рекомендуется и электрофорез новокаина и йода или электрофорез гидрокортизона; плотность тока 0,2 мА, продолжительность сеанса 12—25 мин, рекомендуется также лечение диадинамическим током и ультразвуком (см. Переломы костей) и, в частности, фонофорез гидрокортизона, новокаина и др. Полезны также озокеритовые или грязевые (при температуре 38°С) аппликации, ванны при температуре воды 37°С и особенно подводный струйный массаж.
При открытых суставных переломах проводится консервативное и хирургическое лечение; физиотерапия играет роль вспомогательного средства, способствующего лучшему функциональному восстановлению. Физиотерапевтические методы, оказывающие благоприятное влияние при повреждении небольших суставов, следующие: электрическое поле УВЧ или микроволны в сочетании с внеочаговьши облучениями УВ-лучами; существенное значение имеют лечебная физкультура (дыхательная гимнастика, упражнения для симметричной здоровой конечности, а после снятия иммобилизующей повязки — упражнения для пораженного сустава) и массаж (его проводят после заживления раны, массируя области, расположенные проксимальнее и дистальнее поврежденного сустава). Физиотерапия при поражении крупных суставов (ввиду тяжелого состояния больного) сначала направлена не на восстановление функций сустава, а на улучшение общего состояния больного. Этому способствуют: а. Аэротерапия — пациента оставляют на открытом воздухе по нескольку часов в день или у открытого окна в комнате; в холодную погоду принимают меры (укрывают его теплее, используют грелки и др.), предохраняющие больного от простуды, и непрерывно следят за его самочувствием, б. Общие облучения ультрафиолетовыми лучами по замедленной схеме, в. Электрофорез кальция по типу генерализованного рефлекса, г. Лечебная физкультура — назначают дыхательную гимнастику и упражнения для здоровых конечностей, если позволяет общее состояние больного. Для пораженного сустава местно назначаются токи УВЧ в виде конденсаторного поля; дозировка олиготермическая, через день по 8—15 мин, всего 10—15 сеансов.
3.2 Особенности лечебного массажа при переломах кисти
М а с с а ж — это механическое, дозированное воздействие на тело человека руками массажиста или специальными аппаратами в целях лечения, оздоровления, профилактики заболевания.
Различают виды массажа:
- спортивный,
- лечебный,
- гигиенический,
- косметический.
В каждом из видов массажа можно применять самомассаж.
Спортивный массаж применяют у спортсменов в целях поддержания хорошей спортивной формы, ускорения восстановительных процессов после интенсивных тренировочных и соревновательных нагрузок, для повышения спортивной работоспособности и соответственно достижения высоких результатов.
Лечебный массаж в сочетании с лечебной физкультурой широко применяется в больницах, поликлиниках, санаториях, врачебно-физкультурных диспансерах и оздоровительных центрах. Массаж может являться также самостоятельным методом профилактики, лечения и реабилитации.
При лечении используют большое количество разнообразных приемов массажа. Основными являются: поглаживание, растирание, разминание и вибрация. Каждый из этих приемов имеет разновидности, вспомогательные приемы. Различают, общий и местный массаж. При общем массаже массируют все тело. Местный массаж — это воздействие на какие-либо части тела (спина, живот, рука, нога).
Сегментарно-рефлекторный массаж предложен в России А. Ч. Щербаком в 20-х годах XIX века. Действие этого вида массажа, как и ряда других физических факторов, основано на том, что любое заболевание не является только местным, а вызывает изменения рефлекторного характера в сегментарно-связанных образованиях, которые иннервируются из тех же сегментов спинного мозга. Такие рефлекторные изменения возникают в коже, мышцах, соединительной ткани и они в свою очередь влияют на первичный очаг.
Точечный массаж разработан в странах Востока. Основой его является воздействие на определенные, так называемые жизненно важные точки. Это те же точки, которые используют в иглорефлексотерапии, они не связаны с анатомическим субстратом. Выделено 700 точек, в практике используют до 150 точек. Применяют тормозной и возбуждающий приемы. При тормозном приеме непрерывно медленно в точке осуществляют вращение подушечкой II и III пальцев, не отрывая пальцы в течение 2-4 мин. Возбуждающий прием состоит в непродолжительном давлении и отведении пальца, повторяют прием 2-4 мин.
В классическом массаже применяют аналогичное воздействие на точки, которые топографически соответствуют проекции нерва мест выхода нерва на поверхность тела. На руке это точки у наружного края двуглавой мышцы (бицепса) на складках локтевого сгиба, в середине ладони между III и IV пястными костями, между остистыми отростками VII шейного и I грудного, II и III поясничных позвонков. На ноге в центре ягодичной складки, у нижнего края головки малоберцовой кости, нижнего края латеральной лодыжки, в месте перехода в пяточное (ахиллово) сухожилие икроножной мышцы.
Аппаратный массаж дополняет все виды массажа. Существуют его разновидности: вибрационный, вакуумный, водный (гидромассаж) и др. В вибрационном массаже используют вибрацию или вибрацию в сочетании с тепловым воздействием. Вакуумный массаж (пневмомассаж) осуществляют специальными аспираторами, банками, которыми создают повышение и понижение давления воздуха.
Водный массаж — это комбинированное действие воды и массажных приемов, осуществляемых руками или с помощью аппаратов. Применяют подводный душ-массаж; ручной массаж, массаж щетками под водой и др. Для проведения подводного душа-массажа предназначены специальные установки, с помощью которых на тело пациента подается струя воды под давлением до 2-3 атм в шланге. В установке имеется устройство, позволяющее регулировать силу давления струи; ванну, в которой находится больной, наполняют пресной, морской или минеральной водой, температура которой не ниже 35-38 °С. Больной в ванне находится в горизонтальном положении на специальном гамаке. Направление струи из шланга ведут по принятым в ручном массаже линиям. Наклон шланга с насадкой позволяет имитировать основные прит емы ручного массажа — поглаживание, растирание, разминание, вибрацию.
Гигиенический массаж применяют для укрепления здоровья, поддержания хорошей физической и умственной работоспособности, сочетают с утренней гигиенической гимнастикой в форме самомассажа или с помощью массажиста.
Косметический массаж применяют для профилактики старения кожи лица, шеи, рук. При заболеваниях кожи применяют лечебный массаж.
М а с с а ж может изменять возбудимость нервной системы в зависимости от ее функционального состояния и применяемых приемов.
Мягкие, неинтенсивные приемы действуют успокаивающе, снижают повышенную возбудимость.
Энергичные приемы повышают процессы возбуждения, могут усилить болевые ощущения, вызвать повышение артериального давления.
При применении массажа, не дифференцированного в соответствии с показаниями и действием приемов, может наблюдаться ухудшение общего состояния, усиление боли, нарушение сна, спазм сосудов.
Использование массажа в строгом соответствии с показаниями, учетом функционального состояния нервной системы, Особенностями влияния приемов вызывает благоприятные изменения в организме. Появляется ощущение приятного тепла, уменьшаются боли, улучшается общее состояние. Патологический процесс во внутренних органах отражается, проецируется на различных участках кожи головы, шеи, туловища, конечностей. Эти зоны или участки кожи описаны Захарьиным и Гедом и называются зоны Захарьина-Геда (13, с.229).
В зонах Захарьина-Геда появляется:
- гиперестезия повышенная чувствительность;
- гипералгезия — болевые ощущения, иногда в виде одной болевой точки, выявляемой при давлении на нее.
Это проявление висцеросенсорного рефлекса, который отражает связи внутренних органов с определенными сегментами спинного мозга. Чувствительность в зонах Захарьина-Геда изменяется в острой стадии болезни и при обострениях.
Воздействуя массажем на соответствующие зоны Захарьина-Геда, можно оказать влияние на внутренние органы.
Массаж оказывает влияние на нервную периферическую систему, улучшая ее кровоснабжение и обменные процессы.
Влияние массажа на кожу
Кожа выполняет разнообразные функции: защиты, выделительную, терморегулирующую и др. С потовыми и сальными железами кожи выделяются пот, сало и вредные вещества. Площадь кожного покрова человека составляет более 1,5 м2. Массаж улучшает секрецию потовых и сальных желез, усиливает лимфо- и кровообращение, способствует образованию физиологически активных веществ — гистамина, аминокислот, полипептидов.
Приемы поглаживания, разминания в направлении к сердцу способствуют опорожнению лимфатических капилляров; вибрация расширяет лимфатические сосуды. Массаж ускоряет движение лимфы, обеспечивает приток питательных веществ и отток продуктов обмена. Массажные движения ведут в направлении ближайших лимфатических узлов.
При воздействии массажа кровь от внутренних органов оттекает к коже, мьшщам; фасширяются периферические сосуды, и это облегчает работу сердца. Повышается сократительная способность сердца, улучшается кровоснабжение его, уменьшаются застойные явления. Массаж воротниковой области понижает артериальное давление. Увеличивается количество функционирующих капилляров; известно, что после массажа количество раскрытых капилляров на 1 мм2 поперечного сечения увеличивается с 31 до 1400. Способствуя вымыванию молочной кислоты из тканей, массаж не вызывает ацидоз, снимает утомление после физических нагрузок.
Влияние массажа на мышцы и суставы
Массаж улучшает кровоснабжение мышцы, что повышает ее силу. Мышцы находятся в непроизвольном постоянном напряжении, что обозначают понятием тонус. Для лучшего расслабления мышцы конечности должны быть согнуты под определенным углом. Такое положение называют средним физиологическим положением (положение покоя) и используют в практике массажа. При положении лежа на спине среднее физиологическое положение для рук: отведение плеча от туловища на 45°, сгибание предплечья в локтевом суставе под углом 110°, кисть в лучезапястном суставе согнута в ладонно-тыльном направлении род углом 9° и слегка отведена в локтевом направлении под углом 15°, пальцы полусогнуты. Среднее физиологическое положение для ног: слегка согнутое в тазобедренном суставе 35°) и отведенное на 35° бедро, колено согнуто под углом 45°. Для расслабления мышц спины следует в положении на животе положить повернутые внутрь руки вдоль туловища (ладони кверху). В положении на спине подкладывают валик под колени и слегка разводят ноги. Массаж способствует рассасыванию отеков, выпотов из суставных сумок.
Массаж увеличивает насыщение артериальной крови кислородом, способствует расширению бронхов. Массаж благоприятно влияет на все виды обмена, повышает выделение из организма вредных веществ — мочевины, мочевой кислоты, молочной кислоты.
В практике массажа принята классификация приемов, предложенная И.3. Заблудовским и дополненная А.Ф. Вербовым (1941). В классификации выделены четыре основных приема: поглаживание, растирание, разминание, вибрация и их разновидности или вспомогательные приемы, повторяющие основной прием в различных модификациях.
Поглаживание
Поглаживание — массирующая рука скользит по коже и, не сдвигая ее в складки, производит различной степени давление на подлежащие ткани. Различают плоскостное и обхватывающее поглаживание. При плоскостном поглаживании кисть выпрямлена, пальцы сомкнуты и находятся в одной плоскости. При обхватывающем поглаживании большой палец отведен, и кисть обхватывает массируемый участок. Поглаживание может быть поверхностным, осуществляемым без усилия, и глубоким, с энергичным давлением на ткани.
Поверхностное поглаживание усиливает процессы торможения, действует успокаивающе на ЦНС, расслабляет мышцы, улучшает кровообращение в коже. Глубокое поглаживание способствует оттоку лимфы и венозной крови, удалению из тканей продуктов распада, уменьшает отеки. Поглаживание производят продольно, поперечно, зигзагообразно, кругообразно, спиралевидно.
. Разновидности (вспомогательные приемы) поглаживания:
- щипцеобразное,
- граблеобразное,
- гребнеобразное,
- крестообразное глажение.
Щипцеобразное поглаживание выполняют боль шим и указательным пальцами или большим и четырьмя остальными пальцами захватывают боковые поверхности пальцев, края кисти, стопы, мышцы лица и др. Граблеобразное поглаживание осуществляют кистью, слегка сжатой в кулак, пальцы свободны, расставлены; массируют дистальными поверхностями основных фаланг. Применяют на спине, ягодицах, в места жировых отложений, на ладонях, подошвенной поверхности, волосистой части головы.
Крестообразное поглаживание — кистями рук, сцепленными в замок, обхватывают массируемую область и проводят поглаживание ладонями. Применяют на задней поверхности рук и ног. При массаже руки больной кладет руку на плечо массажиста. Глажение проводят пальцами кисти, согнутой в пястно-фаланговых суставах под прямым углом к ладони (на лице, шее, животе, спине). Приемом поглаживания начинают и заканчивают процедуру, а также завершают каждый прием. Поглаживание выполняют медленно.
Растирание
При растирании рука обхватывает массируемый участок и не скользит по коже, а производит смещение подлежащих тканей, при этом кожа сдвигается в складки. Растирание производят как по ходу лимфатических и кровеносных сосудов, так и против тока лимфы и крови. Растирание размягчает рубцовую ткань, увеличивает приток крови, уменьшает боли, растягивает ткани.
Растирание выполняют ладонной поверхностью концевой фаланги одного пальца — большого, указательного или среднего, подушечками II-V пальцев. При растирании указательным или средним пальцем кисть опирается на I палец; при растирании I пальцем остальные служат опорой, Можно растирать кистью. Направление движений при растирании зависит от формы суставов, строения мышц, состояния рубцов, контрактур. Растирание осуществляют одной или двумя руками, одна рука может отягощать пальцы другой. Пальцами растирают волосистую часть головы, суставы, сухожилия, кисти, стопы, межреберья, спину. Крупные суставы — коленный, плечевой, тазобедренный растирают локтевым краем кисти. Ягодицы, спину, бедра, живот растирают ладонью или опорной ее частью.
Растирание применяют при заболеваниях суставов, контрактурах, рубцах, спайках.
Разновидности приема:
- штрихование,
- строгание,
- пиление,
- граблеобразное растирание,
- гребнеобразное растирание,
- щипцеобразное растирание.
Штрихование производят подушечками I, II и Щ пальцев в отдельности или совместно, II и III пальцами. Пальцы выпрямлены, находятся под углом 30° к поверхности тела. Применяют при дерматогенных контрактурах, рубцах после травм и ожогов, затвердениях в мышцах.
Строгание выполняют одной или двумя руками пальцы, сложенные вместе и максимально разогнутые в суставах, короткими поступательными движениями погружают подушечками в ткани и быстрым надавливанием производят их растяжение и смещение. Применяют при обширных рубцовых повреждениях кожи.
Граблеобразное растирание выполняют выпрямленными, широко расставленными пальцами на спине, в межреберных промежутках, на голове.
Гребнеобразное растирание производят сжатой в кулак кистью, дистальными концами средних фаланг пальцев. Применяют его для растирания тканей на подошвенной части стопы, ладони, спине, ягодицах, бедрах.
Пиление проводят локтевым краем одной или обеих кистей, между ними образуется валик. Руки движутся в противоположных направлениях. Применяют на крупных суставах, спине, бедрах, голени.
Щипцеобразное растирание выполняют кончиками пальцев, принимающими форму щипцов. II-III пальцы выпрямлены, сомкнуты, I палец противопоставлен. Применяют на сухожилиях, ушных раковинах, рубцах.
Растирание снижает рефлекторную возбудимость мышц при спастических параличах, парезах, вызывает повышение кожной температуры с ощущением тепла, расслабляет мышцы. Весьма эффективно растирание при заболеваниях суставов, травмах, остеохондрозах позвоночника.
Разминание
Разминание — массируемую мышцу захватывают, приподнимают и оттягивают, сдавливают и как бы отжимают. Различают прерывистое и непрерывистое разминание, а также разминание в продольном и поперечном направлениях. Продольное разминание выполняют одной или двумя руками, поперечное — двумя руками.
Продольное разминание
Продольное разминание производят по ходу мышечных волокон от сухожилия, с которого начинается мышца (головка), до места прикрепления сухожилия; выпрямленные пальцы при отведенном большом пальце накладывают на массируемую область так, чтобы большой палец лежал по одну сторону, а остальные пальцы — по другую, плотно охватывая мышцу; затем приподнимают мышцу, оттягивая ее 0т кости и не выпуская из рук, поступательными, отжимающими движениями производят ее разминание. Применяют прием на конечностях, трапециевидной и широчайшей мышцах спины, большой грудной, ягодичных и др. Проводят до 40-50 разминаний в минуту. При прерывистом разминании рука массажиста продвигается скачкообразно.
Поперечное разминание
При поперечном разминании мышцу захватывают поперек Обеими руками, оттягивают кверху, сдавливают и отжимают одной рукой по направлению от себя, а другой — к себе; затем рука, отжимавшая мышцу от себя, производит движение к себе, а другая — от себя. Совершая, таким образом, в два такта разминание, руки массажиста медленно передвигаются по всей массируемой мышце. Прием применяют на конечностях, спине.
Разновидности приема разминания:
- валяние,
- накатывание,
- сдвигание,
- растяжение,
- надавливание,
- гребнеобразное разминание,
- щипцеобразное разминание,
- подергивание,
- сжатие.
Валяние: руки массажиста ладонями обхватывают с обеих сторон конечность больного, пальцы выпрямлены в плоскости ладоней, кисти параллельны друг другу и движутся в противоположных направлениях (от себя и к себе) и смещают, сжимают и растягивают мышцы.
Накатывание применяют на животе: левую кисть в положении полусупинации, ребром пилящими движениями глубоко погружают в ткани живота, в то же время правой кистью захватив ткани, накатывают их на левую ладонь. Применяют на животе.
Сдвигание: захватив мышцу короткими, ритмичными движениями, сдвигают с костного ложа в продольном и поперечном направлениях. Применяют на конечностях при рубцах, парезах, параличах; на больших грудных, ягодичных мышцах, спине. Межкостные мышцы кисти, стопы разминают, смещая между собой пястные и плюсневые кости.
Растяжение производят, как и сдвигание, путем захватывания мышцы или надавливанием на ткани и растягиванием их в противоположные стороны. Крупные мышцы захватывают всей кистью, небольшие щипцеобразно; плоские мышцы растягивают ладонями или пальцами (разглаживают). Прием действует возбуждающе.
Надавливание выполняют подушечками пальцев, ладонной и тыльной поверхностью пальцев, всей ладонью или опорной частью кисти. Применяют на позвоночнике, лице, животе; при переломах костей, заболеваниях позвоночника.
Гребнеобразное разминание тыльной поверхностью пальцев кисти, согнутыми в суставах и слегка разведёнными (большой палец касается средней фаланги указательного пальца), производят легкий нажим и захватывание тканей между пальцами. Применяют на шее, лице, животе при парезах, параличах, атрофии мышц и снижении их тонуса.
Щипцеобразное разминание выполняют пальцами, сложенными в форме щипцов, одной или двумя руками, расстояние между которыми 1-2 см. При поперечном разминании мышцу оттягивают кверху от себя и к себе. Применяют прием на небольших мышцах.
Подергивание выполняют захватом тканей большим и указательным пальцами, их оттягивают и отпускают, ритмично, быстро. Применяют при парезе, параличе мышц лица.
Сжатие проводят пальцами в виде ритмичных сдавливающих и отжимающих движений, напоминающих выжимание косточек из ягод.
Разминание проводят в медленном темпе при хорошо расслабленных мышцах, не вызывая болевых ощущений. Синергисты и антагонисты массируют отдельно.
Вибрация
Вибрация — это приемы массажа, приводящие массируемые ткани в колебательные движения с различной скоростью и амплитудой. Эти колебания распространяются вглубь организма и вызывают вибрацию внутренних органов, сосудов, нервов. Различают непрерывистую и прерывистую вибрации.
Непрерывистая вибрация
При непрерывистой вибрации телу больного сообщают колебательные (дрожательные) движения, во время которых рука массажиста, надавливая на ткани, не отрывается от массируемого участка. Выполняется подушечками одного (точечный массаж), двух или всеми пальцами, ладонной или тыльной поверхностями выпрямленных пальцев, ладонью, кулаком. Во время вибрации производят давление, которое к концу приема уменьшают. После вибрации обязательна пауза 3-5 с в виде поглаживания. Применяют в местах выхода периферичеcкoro нерва на поверхность кожи, по ходу нервных створов, на месте перелома, при парезах, параличах. При легких (вибрациях наступает расслабление мышц. Сильные вибрации стимулируют мышцы. К непрерывистой вибрации относят:
- потряхивание,
- сотрясение,
- встряхивание;
Потряхивание — кисть массажиста обхватывает мышцы и потряхивает их в поперечном или продольном направлении волнообразно. Применяют после снятия гипса, кон: трактурах, парезах, параличах.
Сотрясение применяют для воздействия на внутренние органы. Правую руку накладывают на область проекции массируемого органа, левую помещают параллельно правой так, чтобы большие пальцы обеих рук были обращены К друг к другу. Быстрыми, ритмичными в отвесном направлении колебательными движениями, то удаляя друг от друга руки, то сближая их, массажист вызывает сотрясение массируемого органа и окружающих его тканей.
Встряхивание применяют на конечностях для улучшения кровообращения, снижения повышенного тонуса мышц, увеличения подвижности суставов. Для встряхивания руки массажист берет обеими руками кисть больного, слегка потягивая на себя руку, и колебательными движениями в вертикальном направлении производит ритмичное с небольшой амплитудой встряхивание руки. Для встряхивания ноги левая рука массажиста обхватывает стопу в области пяточного сухожилия, а правая — за свод стопы. Потягивая ногу на себя, производят ритмичные встряхивающие движения.
Прерывистая вибрация
По тканям наносят одиночные, ритмично следующие друг за другом удары; после каждого удара рука отходит от массируемой области. К приемам прерывистой вибрации относят:
- пунктирование,
- поколачивание,
- похлопывание,
- рубление,
- стегание.
Пунктирование выполняют подушечками указательного и среднего пальцев, раздельно одним пальцем или двумя и четырьмя пальцами, воздействуя одновременно на несколько близкорасположенных точек кожи. Применяют в местах, где ткани плотно прилегают к кости (место перелома, на небольших мышцах, сухожилиях, связках, проекции периферических нервов). Сила удара зависит от угла наклона пальца к массируемой поверхности. Чем ближе угол приближается к 90°, тем удар сильнее.
Поколачивание выполняют одним или несколькими пальцами, кистью (открытой или кулаком), чаще двумя руками. Кисть должна быть в расслабленном состоянии, чтобы не вызывать у пациента боль. Наносят поочередные удары для ритмичного сокращения мышц. Прием одним пальцем применяют на небольших участках (лицо, сухожилия, мелкие мышцы), несколькими при массаже лица, головы. Поколачивание повышает тонус мышц, улучшает их кровоснабжение.
Похлопывание выполняют ладонной поверхностью кисти при слегка согнутых пальцах, одной или двумя руками попеременно. Применяют на спине, ягодицах, бедрах, голенях, грудной клетке, животе. Легкое похлопывание вызывает сужение, а более энергичное — расширение сосудов.
Рубление выполняют локтевым краем кисти попеременно правой и левой рукой. Кисть массажиста должна быть расслабленной, пальцы слегка разведены, ладони обращены друг к другу. Применяют прием на спине, бедрах.
Стегание — по тканям наносят касательные удары несколькими пальцами. Применяют при парезах, параличах, рубцах кожи, в косметике.
Верхняя конечность состоит из пояса верхней конечности (лопатка, ключица) и соединенной с ним верхней конечности. Объем движений верхней конечности зависит от сочленений. Надплечье состоит из костей лопатки, ключицы, головки плечевой кости с покрывающими их мышцами (дельтовидная, трапециевидная и др.). В области подмышечной ямки находятся сосудисто-нервный пучок, куда входят подмышечные артерия и вена, нервные стволы плечевого сплетения, от которого идут подмышечный (подкрыльцовый), локтевой, лучевой и срединный нервы. Снабжение артериальной кровью верхней конечности обеспечивается подключичной артерией, от которой отходит подмышечная артерия, ее продолжением является плечевая артерия, которая делится на лучевую и локтевую. Венозный отток осуществляется через подключичную - вену. Лимфатические сосуды пальцев продолжаются на ладони, далее переходят на предплечье, плечо и впадают в лимфатический ствол, который справа впадает в правый лимфатический проток, а слева — в грудной проток. Лимфатические узлы находятся в локтевом сгибе и в подмышечной ямке.
П о л о ж е н и е больного во время массажа: сидя или лежа. Рука должна находиться в среднефизиологическом положении.
Т е х н и к а массажа. Массируют одной или двумя руками. Последовательность воздействия: пальцы, кисть, лучезапястный сустав, предплечье, локтевой сустав, плечо, плечевой сустав.
Массаж кисти
При показаниях массируют отдельно каждый палец, применяя все доступные для этой области приемы. На тыльной поверхности кисти применяют обхватывающее поглаживание, на ладонной поглаживание опорной частью кисти и гребнеобразное от пальцев к лучезалястному суставу. В межкостных промежутках применяют поглаживания подушечкой пальца.
Растирание пальцев, тыльной и ладонной поверхности кисти и лучезапястного сустава осуществляют подушечками пальцев, а. на ладонной и боковой поверхностях кисти, в местах возвышения I и V пальцев применяют щипцеобразное растирание.
Разминание применяют на ладони, локтевом и лучевом краях кисти, в местах возвышения I и V пальцев. Можно применять надавливание, сжатие кисти.
Используют вибрацию в виде пунктирования, поколачивания пальцами, похлопывания, встряхивания кисти.
Массаж предплечья
На передней поверхности предплечья расположены мышцы, сгибающие кисть и пальцы, поворачивающие руку ладонью вниз. На задней поверхности предплечья находятся разгибатели — мышцы, разгибающие кисть и пальцы, поворачивающие ладонь вверх. Применяют плоскостное и обхватывающее поглаживание всей ладонью, ее опорной частью и щипцеобразно.
Растирание применяют на тыльной поверхности лучезапястного сустава циркулярно, а также проводят пиление, строгание предплечья.
Разминание в продольном и поперечном направлениях проводят раздельно для сгибателей и разгибателей, используя щипцеобразный прием, валяние, надавливание, сжатие, растяжение, подергивание.
Вибрация — вибрирующими движениями поглаживают предплечье, а также пунктируют, потряхивают, поколачивают, похлопывают.
Массаж локтевого сустава
Воздействие на сустав проводят при согнутом под углом 110° суставе. Поглаживание проводят опорной частью кисти в направлении лимфатических узлов.
Растирают сустав циркулярно подушечками пальцев по всей его поверхности, исключая локтевой сгиб (где расположен лимфатический узел), а также массируют места прикреплений сухожилий, связок. К приемам массажа добавляют пассивные и активные движения.
Массаж плеча и надплечья
Плоскостное обхватывающее поглаживание ведут в направлении подмышечной ямки. Глубокое обхватывающее и крестообразное поглаживание применяют при массаже двуглавой и трехглавой мышц, а для головок мышц и их сухожилий используют птицеобразный прием.
Растирание осуществляют концами пальцев в циркулярном направлении, а также локтевым краем кисти, затем щипцеобразно и приемами пиления, пересекания, строгания.
Разминание осуществляют приемом валяния одновременно для двуглавой и трехглавой мышц, а затем раздельно в поперечном и продольном направлении. Кроме этого применяют надавливание, сжатие, сдвигание и растяжение, а также щипцеобразное разминание. Нельзя применять интенсивное надавливание в области бороздки по внутренней поверхности двуглавой мышцы, так как здесь расположены плечевая артерия, вена и срединный нерв.
Массаж дельтовидной мышцы
Начинают с общего поглаживания всей мышцы, а затем большим и указательным пальцами воздействуют отдельно на передние и задние пучки мышцы. При массаже переднего пучка I палец движется снизу вверх по середине мышцы к акромиону, остальные пальцы следуют вдоль переднего края мышцы, при массаже заднего мышечного пучка — вдоль заднего края мышцы. Растирание и разминание производят по частям и также всей мышцы в целом.
Итак, при проведении исследования особенностей лечебной физической культуры при переломах пальцев кисти были сделаны следующие выводы:
1. Исследована структура и основные элементы костей кисти человека, сделаны выводы о том, что кисть - дистальный отдел верхней конечности, обладающий сложной чувствительной и двигательной функциями, обеспечивающая жизнедеятельность человека.
2. Проведен анализ причин и последствий переломов пальцев кисти, в результате чего был сделан вывод о том, что переломы кисти и пальцев зачастую происходят вследствие действия прямой травмы, последствие чего является ограничение двигательной активности, деформации, то есть искривления пальцев, а также болезненности, например, при толчке либо при потягивании за палец.
3. Охарактеризованы основные направления лечения переломов пальцев кисти, к которым можно отнести первоначальную фиксацию гипсовой лонгетой и проволочной петлей, обязательное сопоставление обломков, наложение гипса на сломанный палец с обязательным высвобождением других пальцев, однако фиксация должна быть непродолжительной и при первой возможности следует начать занятия лечебной физической культурой.
4. Рассмотрена роль лечебной физической культуры в реабилитации пациентов после переломов, в результате чего был сделан вывод о том, что ЛФК способствует предупреждению осложнений, вызываемых длительным покоем; ускорению ликвидации анатомических и функциональных нарушений; сохранению, восстановлению или созданию новых условий для функциональной адаптации организма больного к физическим нагрузкам.
5. Исследованы особенности ЛФК в лечении травм и повреждений пальцев кисти, в результате чего был сделан вывод о том, что следует начинать ЛФК с активных движений неповрежденных пальцев, потом следует выполнять упражнения на сгибание и разгибание поврежденного пальца с инструктором, затем аналогичные упражнения выполняются самостоятельно.
6. Важным сопутствующим элементом лечебной физкультуры для восстановления повреждений кисти являются физиотерапевтические процедуры: интерференционные токи, ультрафиолетовые эритемные облучения, электрическое поле УВЧ, а также важное значение приобретает массаж кисти при помощи специальных приемов.
ЗАКЛЮЧЕНИЕ
Кисть дистальный отдел верхней конечности, обладающий сложной чувствительной и двигательной функциями. Границей между предплечьем и кистью является линия лучезапястного сустава, расположенная на 1 см выше линии между шиловидными отростками лучевой и локтевой костей.
В кисти различают ладонную и тыльную поверхности и три части: запястье, пясть и пальцы. Кости запястья расположены в два ряда. Первый, проксимальный, ряд (считая от лучевого края) составляют ладьевидная, полулунная, трехгранная и гороховидная кости; второй, дистальный, ряд — большая и малая многоугольные, головчатая и крючковидная кости. В нем возможны такие движения, как ладонное сгибание до 90°, тыльное сгибание до 70°, лучевое отведение до 30° и отведение кисти в локтевую сторону до 40°.
Переломы кисти и пальцев зачастую происходят вследствие действия прямой травмы. Сюда относятся удар, воздействие движущимися механизмами, падение тяжелого предмета на кисть и прочее. Возникают переломы поперечные, оскольчатые, винтообразные, внесуставные и внутрисуставные. Пациент жалуется на боли в сломанном пальце, припухлость и отек пальца. Движения в пальце ограничены и резко болезненны, особенно попытка разгибание пальца. При осмотре заметна деформация и искривление пальца. Диагноз уточняют при рентгенологическом исследовании.
Различают несколько видов переломов фаланг пальцев. Они могут быть поперечными, реже косыми или оскольчатыми. Также переломы бывают вне – и внутрисуставными, со смещением и без смещения.
Как правило, диагностика несложна и не вызывает затруднений. Если перелом без смещения лечение проводят консервативное. Обеспечивают иммобилизацию гипсовой лонгетой, длится это около двадцати дней, иногда немного дольше. Нужно постоянно следить, чтобы повязка сохраняла функциональное положение пальцев с направлением, то есть сведением, их кончиков на шиловидный отросток лучевой кости, неповрежденные пальцы должны при этом оставаться свободными и не быть сдавленными в кисти. Когда происходит перелом фаланг пальцев со смещением, как правило, проводят репозицию отломков. Это делается для того, чтобы добиться точного их сопоставления. Если не удается сделать закрытую репозицию, необходимо оперативное лечение.
Перелом первой пястной кости встречается чаще всего среди переломов пястных костей и наиболее часто у мужчин. Механизм травмы – прямой удар согнутым первым пальцем о твердый предмет. Выделяют:
- переломы основания
- переломы диафиза (средней части) первой пястной кости.
Переломы второй, третьей, четвертой и пятой пястных костей встречаются несколько реже. Часто возникают переломы не одной, а нескольких пястных костей.
Перелом фаланг пальцев кисти чаще встречается у взрослых. По частоте стоит на I месте среди других переломов кисти. По статистике S. Bunnel (1956), составляет 50 % всех переломов кисти, 5,4 % — ко всем переломам скелета. Бывает изолированный перелом одной фаланги и множественный фаланг нескольких пальцев или нескольких фаланг одного пальца.
Восстановление функции поврежденной кисти — это прежде всего восстановление анатомических соотношений, без чего невозможно возобновление движений пальцами.
Первое условие при лечении переломов фаланг: пальцу необходимо придать функционально выгодное положение, второе: фиксируют только поврежденный палец, остальные должны оставаться свободными, наконец, третье условие: фиксация должна быть непродолжительной, так как наряду с консолидацией фрагментов может произойти сращение между костью и поврежденным сухожильным влагалищем, что также затрудняет восстановление движений поврежденным пальцем. Сломанный палец фиксируют при помощи проволочной шины.
Лечебная физкультура (ЛФК) — метод, использующий средства физической культуры с лечебно-профилактической целью для более быстрого и полноценного восстановления здоровья и предупреждения осложнений заболевания. ЛФК обычно используется в сочетании с другими терапевтическими средствами на фоне регламентированного режима и в соответствии с терапевтическими задачами.
На отдельных этапах курса лечения ЛФК способствует предупреждению осложнений, вызываемых длительным покоем; ускорению ликвидации анатомических и функциональных нарушений; сохранению, восстановлению или созданию новых условий для функциональной адаптации организма больного к физическим нагрузкам.
Активные движения неповрежденными пальцами необходимо производить с первых дней после травмы. Они способствуют улучшению кровоснабжения кисти и уменьшению отека. Больному следует разъяснить важность активных движений неповрежденными пальцами.
При переломах фаланг одного пальца со смещением движения для здоровых пальцев начинают с 1-го дня, посылку импульсов к движению в поврежденном пальце и лучезапястном суставе с 3-го дня. При переломах фаланг III пальца активные движения проводят только I и II пальцами, сгибание и разгибание в межфаланговых суставах IV и V пальцев производят только пассивно (учитывая наличие перемычек между сухожилиями поверхностного и глубокого сгибателя). Сведение и разведенке пальцев активное. Начиная с 7—8-го дня включают активное сгибание и разгибание в межфаланговых суставах IV и V пальцев. При переломах фаланг IV пальца межфаланговыс суставы III и V пальцев сгибают и разгибают в первые 7 дней пассивно. При переломах фаланг V пальца в межфаланговых суставах III и IV пальцев возможны пассивные сгибание и разгибание.
При внутрисуставных переломах фаланг пальцев из средств ЛФК исключается массаж в связи с возможностью образования избыточной костной мозоли, резко ухудшающей восстановление функции.
В первые 5 дней иммобилизационного периода, кроме занятий лечебной гимнастикой с инструктором, проводят занятия 2 раза в день самостоятельно, а в последующие дни 4—5 раз в день.
В постиммобилизационном периоде (длительность его 2—2'/г мес) задачи лечебной гимнастики решаются в 2 этапа. На первом этапе — восстановление подвижности в освобожденных от иммобилизации суставах, борьба с тугоподвижностью и контрактурами, укрепление атрофичных мышечных групп; на втором этапе — восстановление функции кисти и пальцев.
В постиммобилизационном периоде при реплантации пальцев на первом этапе преобладают пассивные движения с умеренной амплитудой, чтобы не вызвать «разболтанности» суставов. Эти упражнения сочетаются с посылкой нервных импульсов к их выполнению, что способствует восстановлению иннервации. В дальнейшем используют именно те движения, которые осуществляются мышцами, иннервируемыми поврежденным нервом. Идеомоторные упражнения можно выполнять изолированно и одновременно с пассивными движениями и активным сокращением симметрично расположенных мышц.
Лечебную гимнастику сочетают с электрогимнастикой, во время которой синхронно с раздражением мышц больной должен посылать импульсы к их сокращению. При появлении первых активных сокращений мышц выполняют упражнения, используя облегченные исходные положения. По мере восстановления активных движений облегченные исходные положения сменяются обычными при небольшом числе повторений упражнений. Важным сопутствующим элементом лечебной физкультуры для восстановления повреждений кисти является массаж кисти при помощи специальных приемов.
СПИСОК ЛИТЕРАТУРЫ
1. Анатомия человека/Авт.- сост. В. Собовый.- М.:ООО «Издательство Астрель» ООО «Издательство АСТ», 2002.-255с.-(Медицина и здоровье).
2. Бабич Б.К. Травматические вывихи и переломы.- Киев: Здоровье 1986-458с.
3. Вайс М.А. Вопросы восстановления трудоспособности больных с повреждениями ОДА Руководство по ортопедии и травматологии.- М., « Медицина» 1993-744с.
4. Васичкин В.И. Все о массаже.-М.; АСТ-Пресс-Книга, 2004.-368с.
5. Волков М.В., Мобошну И.А. Повреждения и заболевание ОДА.- М. « Медицина» 1979-280с.
6. Вайнштен В.Г. Руководство по травматологии.- Л., « Медицина», 1979-352с.
7. Дубров Я.Г. Амбулаторная травмотология-2-е издание.-М.: Медицина, 1986-288с.
8. Справочник по травматологии Г.С. Ютишев, Н.М. Курбанов- Т.; Медицина, 1989-381с.
9. Травматология и ортопедия : Учебник/ Г.С. Юмашева.- 3-е изд., перпраб.и доп.- М.: Медицина, 1990.-576с.: или.- (Учеб. лит. Для студ. мед. ин-тов).
10. Травматология и ортопедия/ Руководство для врачей. В 3 томах.т. 2/ Под ред. Ю.Г. Шапошникова.- М.: Медицина, 1997.-592с.
© 2009 База Рефератов