
Рефераты по рекламе
Рефераты по физике
Рефераты по философии
Рефераты по финансам
Рефераты по химии
Рефераты по хозяйственному праву
Рефераты по цифровым устройствам
Рефераты по экологическому праву
Рефераты по экономико-математическому моделированию
Рефераты по экономической географии
Рефераты по экономической теории
Рефераты по этике
Рефераты по юриспруденции
Рефераты по языковедению
Рефераты по юридическим наукам
Рефераты по истории
Рефераты по компьютерным наукам
Рефераты по медицинским наукам
Рефераты по финансовым наукам
Рефераты по управленческим наукам
психология педагогика
Промышленность производство
Биология и химия
Языкознание филология
Издательское дело и полиграфия
Рефераты по краеведению и этнографии
Рефераты по религии и мифологии
Рефераты по медицине
Курсовая работа: Методы физической реабилитации на органах брюшной полости
Курсовая работа: Методы физической реабилитации на органах брюшной полости
Міністерство освіти та науки України
Вищий навчальний заклад
“Відкритий міжнародний університет
розвитку людини “Україна”
Горлівська філія
Завідувач кафедрою: доц. Томашевський М.І.
Курсова робота з фізичної реабілітації за темою:
Методи фізичної реабілітації на органах черевної порожнини. Клінічна характеристика основних захворювань, які потребують хірургічних втручань. Суть оперативних втручань. Механізми дії ЛФК. Методи і форми ЛФК в різні періоди відновного лікування
Розробила:
студентка 4 курсу групи ФР-02
Горлівська філія ВНЗ ВМУРоЛ “Україна”
факультет “Фізична реабілітація”
Афанасьєва Наталія Юріївна
___ _______________ 2006 року
Науковий керівник: доц. Томашевський М.І.
__ __________________ 2006 року
2006
СОДЕРЖАНИЕ
ВВЕДЕНИЕ. 3
1. ФИЗИЧЕСКАЯ РЕАБИЛИТАЦИЯ ПРИ ОПЕРАТИВНЫХ ВМЕШАТЕЛЬСТВАХ НА ОРГАНАХ БРЮШНОЙ ПОЛОСТИ.. 5
1.1. Основные заболевания органов брюшной полости, требующие хирургических вмешательств. 5
1.2. Показания и противопоказания к занятиям лечебной физкультурой в послеоперационном периоде после операций на органах брюшной полости. 13
1.3. Лечебная физическая культура в послеоперационном периоде при хирургическом лечении органов брюшной полости. 15
1.3.1. Комплекс упражнений лечебной гимнастики на 2-3-й день после операции на органах пищеварения. 16
1.3.2. Комплекс упражнений в диафрагмальном дыхании для мышц брюшного пресса на 4-5-й день после операции на органах пищеварения (рис.3) 19
1.4. Особенности методики лечебной физкультуры в послеоперационном периоде в зависимости от характера заболевания. 24
1.5. Массаж и физиотерапия после лапаротомии. 27
1.6. Лапаротомия – вскрытие брюшной полости. 29
1.6.1 Основные правила проведения лапаротомии. 29
1.6.2 Операция по методу Bassini 31
2. МАТЕРИАЛЫ ИССЛЕДОВАНИЯ.. 42
2.1. Статистические данные больных, проходившие курс лечения в хирургическом отделении больницы № 2 г. Горловки. 42
2.2. Анализ и статистическая обработка результатов исследования. 59
ВЫВОДЫ.. 64
ПРИЛОЖЕНИЯ.. 65
СПИСОК ЛИТЕРАТУРЫ.. 66
ВВЕДЕНИЕ
В последнее время во всем мире отмечается неуклонный рост болезней органов пищеварения в связи с урбанизацией жизни, гипокинезией, а также такими отрицательными социально обусловленными явлениями, как неадекватное, несбалансированное питание, алкоголизм, курение, наркомания и др. Болезни органов брюшной полости - одна из частых причин потери трудоспособности и развития инвалидности. По данным литературы, у каждого седьмого больного причиной утраты работоспособности является патология органов пищеварения. Чаще всего наблюдаются язвенная болезнь, энтероколиты, холециститы и гепатиты, которые нередко ведут к серьезным осложнениям, требующим хирургического вмешательства и соответствующих реабилитационных мероприятий. Все это определяет актуальность и социальную значимость проблемы.
Несмотря на все возрастающее количество различных методов консервативного и хирургического лечения заболеваний органов пищеварения, конечные результаты не всегда достигают поставленной цели. Это, скорей всего, обусловлено недооценкой или неадекватным применением средств и методов физической терапии с учетом этиопатогенеза, характера заболевания и наличия осложнений.
Предлагаемая работа включает в себя обобщённые данные различных медицинских источников. В достаточном объёме отражены вопросы дифференцированного применения разных форм ЛФК, массажа, физиотерапевтических методов лечения на различных этапах хирургического лечения заболеваний органов брюшной полости.
Опираясь на собственные данные, полученные в городской больнице мы попытались ответить на несколько вопросов, касающихся здоровья больных после хирургических вмешательствах на органах брюшной полости.
Все данные и результаты настоящей работы получены путём тщательного анализа литературных источников, практической деятельности лечебных учреждений, а также анализа собственных результатов исследований.
1. ФИЗИЧЕСКАЯ РЕАБИЛИТАЦИЯ ПРИ ОПЕРАТИВНЫХ ВМЕШАТЕЛЬСТВАХ НА ОРГАНАХ БРЮШНОЙ ПОЛОСТИ
1.1. Основные заболевания органов брюшной полости, требующие хирургических вмешательств
К оперативным вмешательствам на органах брюшной полости прибегают тогда, когда консервативный метод лечения не даёт необходимых результатов. Хирургические вмешательства на органах брюшной полости применяются при ранениях, повреждениях и заболеваниях кишечника, желудка, печени, поджелудочной железы, селезенки, дефектах брюшной стенки.
До 50% всех хирургических вмешательств в отделениях абдоминальной хирургии являются операции, выполняемые по поводу острого аппендицита (ОА) - острого воспалительного заболевания червеобразного отростка слепой кишки. По степени патоморфологических изменений в отростке различают: катаральный, флегмонозный, гангренозный и перфоративный аппендицит. Лечение больных оперативное, заключается в удалении отростка (аппендэктомии). Обычно делают косой разрез длиной в 5-7 см в правой подвздошной области.
Острый холецистит - острое воспаление желчного пузыря; чаще развивается на фоне желчнокаменной болезни. Операция заключается в удалении желчного пузыря - холецистэктомии. Разрез делается в правом подреберье с пересечением прямой и косой мышц живота.
Язвенная болезнь желудка и двенадцатиперстной кишки. Длительно неподдающаяся консервативному лечению болезнь, а также осложненная язва (кровотечение, рубцовые изменения, прободение стенки, перерождение в опухоль) подлежат оперативному лечению - ушиванию, удалению части или всего желудка. Операционный разрез обычно делают от мечевидного отростка до пупка.
Грыжа - выхождение внутренних органов или их частей под кожу через естественные или приобретенные отверстия брюшной стенки. Местом образования грыжи могут быть нормально существующие у человека отверстия или щели, расширившиеся в патологических условиях (поднятие тяжестей, похудание, ослабление связочного аппарата), а также послеоперационные рубцы. Нередко органы ущемляются в грыжевом отверстии - ущемленная грыжа, что может привести к их некрозу и перитониту (воспаление брюшины). В таких случаях оперативное вмешательство должно быть экстренным. Операция заключается во вправлении грыжи и ушивании грыжевых ворот.
Опухоли брюшной полости могут быть злокачественными и доброкачественными, операция заключается в ее удалении. Разрез зависит от места расположения опухоли.
Оперативные вмешательства на брюшной полости выполняются при открытых травмах живота: проникающих (с повреждением брюшины) и непроникающих (без повреждения брюшины), а также при закрытых травмах, когда имеются повреждения внутренних органов. На органах брюшной полости делают плановые операции, как правило, при хронических заболеваниях и экстренные, которые производятся при ранениях, травмах и острых заболеваниях. Операции проводят под общим наркозом (на желудке, желчных путях, при травмах) или под местным обезболиванием (аппендэктомия, грыжесечение).
Результат оперативного лечения при заболевании органов пищеварения зависит не только от техники выполнения самой операции, но и от предоперационной подготовки, а также течения послеоперационного периода. Кинезитерапия в восстановительном лечении является фактором профилактики целого ряда послеоперационных осложнений, как ранних, так и поздних.
Основные психолого-педагогические задачи, решаемые в процессе реабилитации: обучить больного физическим упражнениям; научить осознанному выполнению физических упражнений; привить навыки самостоятельной формы занятий физическими упражнениями; выработать умение осуществлять самоконтроль за физической нагрузкой (по частоте пульса и субъективным ощущениям); развить волевые качества и уверенность в благоприятном исходе заболевания. Задачи кинезитерапии тесно связаны с лечебными, они подкрепляют и дополняют друг друга, а их осуществление на практике приводит к стойким положительным результатам восстановительного лечения. Курс физической реабилитации во время пребывания больного в стационаре делится на два периода: подготовительный (предоперационный) и послеоперационный. После выписки пациента из стационара выделяют отдельно постгоспитальный период. Для каждого периода существуют свои конкретные задачи двигательной терапии. На основании поставленных задач разрабатывают схемы процедур лечебной гимнастики (ЛГ), а к ним подбирают комплексы физических упражнений.
На современном этапе лечения хирургических больных активно применяются различные средства и методы физической реабилитации в соответствии с двигательным режимом, тяжести и периодом заболевания.
Клинико-физиологическое обоснование применения методов физической реабилитации при оперативных вмешательствах на органах брюшной полости
После операции у хирургических больных возникают расстройства, обусловленные как самим заболеванием, так и нарушениями в организме, связанными с оперативным вмешательством, наркозом и гипокинезией. Операция оказывает серьезное воздействие на организм больного. Нарушение целостности тканей, неизбежное при хирургическом вмешательстве, всегда сопровождается болями. Самое совершенное комбинированное обезболивание полностью не снимает шокогенного влияния хирургического вмешательства. Развитие различной выраженности охранительного торможения является основным проявлением этого воздействия. При абдоминальных операциях перемещение внутренних органов и частичное выведение их из брюшной полости, сопровождающееся охлаждением, "обсыханием" и значительным натяжением брыжейки, вызывают перераздражение блуждающего нерва, вследствие чего могут развиться явления операционного шока: больной бледнеет, пульс замедляется, потом учащается, АД снижается.
В ЦНС наблюдается преобладание тормозных процессов и нарушение равновесия между процессами возбуждения и торможения. Изменяется деятельность органов кровообращения: снижается ударный и минутный объем сердца, замедляется скорость кровотока, несмотря на развивающуюся умеренную тахикардию, уменьшается масса циркулирующей крови, повышается ее вязкость, свертываемость.
После операции боли по ходу операционного разреза на брюшной стенке затрудняют дыхание. Основная дыхательная мышца - диафрагмальная - частично, а иногда и полностью выключается из акта дыхания, особенно на стороне операции. Резко снижается глубина дыхания, уменьшается жизненная емкость легких, нарушается легочная вентиляция, особенно в нижних долях легких. Боли и токсическое действие наркотических веществ могут вызвать спазм мелких и средних бронхов. Снижается перистальтика и функция реснитчатого эпителия мелких и средних бронхов, что может нарушить рефлекс их самоочищения, т.е. дренажную функцию, привести к скоплению мокроты, закупорке ею бронхов и развитию ателектазов и пневмонии. При этом значительно ухудшается газообмен между легкими и кровью.
После операции на органах брюшной полости нарушается деятельность желудочно-кишечного тракта, что связано как с оперативным вмешательством, так и с гипокинезией, так как больной длительное время находится в горизонтальном положении. Снижается секреторная и моторная функция желудочно-кишечного тракта. Эвакуация из желудка в первые сутки после операции резко заторможена. Может развиться атония, а иногда и парез кишечника. В связи с этим увеличивается метеоризм, задерживается стул, усиливая болезненность в операционной ране. Следует отметить, что эти нарушения наблюдаются и в тех случаях, когда в ходе операции желудочно-кишечный тракт не подвергался травматизации, например, после ушивания грыжевого отверстия. Боли, а также непривычное положение тела затрудняют мочеиспускание, что приводит к снижению диуреза и застою мочи в мочевом пузыре.
Характерна недостаточность снабжения тканей кислородом - гипоксия. Она сказывается на деятельности всех органов и тканей, но раньше всего на ЦНС, особенно чувствительной к кислородному голоданию. К наиболее ярким проявлениям относится одышка, небольшой цианоз кожных покровов, особенно заметный на губах, кончике носа и конечностях. Все эти нарушения могут иметь место при общем удовлетворительном состоянии больного.
В ряде случаев в послеоперационном периоде поступающий с пищей белок плохо усваивается организмом, что связывают с расстройством функции печени. Вследствие гипокинезии наблюдается пониженная усвояемость витаминов. Следствием этих нарушений является ухудшение процессов регенерации тканей, иммунобиологических свойств организма. Наблюдаемые изменения приводят к снижению сопротивляемости организма, делают больных более восприимчивыми к инфекции - гриппу, ОРЗ, ангине. Развитие общего заболевания может привести к нагноительным процессам в области послеоперационной раны как снаружи, так и внутри брюшной полости, вызвать расхождение швов, перитонит и другие осложнения.
Кроме того, характерным для больных, перенесшим операцию на органах брюшной полости, является нарушение осанки. Обычно эти больные имеют типичный вид: туловище слегка наклонено вперед, голова и плечи опущены, живот поддерживают руками, чтобы уменьшить болезненность в операционной области во время движений. Такая осанка затрудняет деятельность дыхательной и сердечно-сосудистой системы.
При хирургических вмешательствах ЛФК проводится как в предоперационном (при плановых операциях), так и послеоперационном периодах. В предоперационный период ожидание операции, мысли об ее исходе способствуют развитию у больного невротических состояний, которые проявляются в чувстве страха, расстройстве сна, небольших колебаниях температуры, тахикардии, повышении сахара в крови, увеличении АД, лабильности пульса. Резкое ограничение двигательной активности (гипокинезия) при многодневном обследовании помещенного в стационар больного в свою очередь приводит к снижению тонуса мышц, их силы, уменьшению жизненной емкости легких, нарушению гемодинамики.
Все это усугубляет состояние здоровья больного и так нарушенного болезнью, по поводу которой его должны оперировать.
Исходя из вышеизложенного, задачами ЛФК в предоперационный период являются: повышение психоэмоционального тонуса; улучшение функционального состояния сердечно-сосудистой и дыхательной системы; тренировка грудного типа дыхания; улучшение деятельности желудочно-кишечного тракта; обучение больных упражнениям раннего послеоперационного периода. Противопоказания к занятиям физическими упражнениями: тяжелое общее состояние; высокая температура (38 - 39 °С); сильные боли; опасность кровотечения.
С целью общетонизирующего влияния физических упражнений на организм больного применяются упражнения для мелких и средних мышечных групп конечностей статического и динамического характера. Для улучшения функционального состояния желудочно-кишечного тракта используются упражнения для мышц передней брюшной стенки и тазовой области. Большое внимание в предоперационном периоде уделяется обучению больных навыкам и упражнениям, необходимым после операции: активизации грудного типа дыхания: откашливанию с фиксацией области будущего послеоперационного шва и нижних отделов грудной клетки; приподниманию таза с опорой на локти и лопатки; переходу из положения лежа в положение сидя, стоя; ритмическим сокращениям мышц промежности и напряжению ягодичных мышц. Упражнения выполняются в исходном положении лежа, сидя, стоя, 1-2 раза в день, индивидуальным или малогрупповым методом.
Послеоперационный период делится на: ранний послеоперационный, который продолжается до снятия швов (7-10 дней после операции); поздний - до выписки больного из стационара (от 7-10-го дня до 15-20-го дня); отдаленный - до восстановления трудоспособности больного (от 15-20-го дня до 25-30-го дня после операции). Кроме того, в стационаре существуют двигательные режимы: строго постельный, постельный, палатный и свободный.
Ведущим фактором профилактики возможных осложнений и быстрейшей ликвидации последствий перенесенной операции является лечебная физическая культура (ЛФК).
Задачами ЛФК в раннем послеоперационном периоде являются: профилактика осложнений (застойная пневмония, ателектаз, атония кишечника, тромбозы, эмболии и т.д.); улучшение деятельности сердечно-сосудистой и дыхательной системы; улучшение психоэмоционального состояния больного; профилактика спаечного процесса; формирование эластичного, подвижного рубца. Противопоказания: тяжелое состояние больного; перитонит; острая сердечно-сосудистая недостаточность.
При отсутствии противопоказаний гимнастика назначается с первых часов после операции. В зависимости от вида оперативного вмешательства и состояния больного в 1-2-е сутки соблюдается строгий постельный режим. В занятие включаются дыхательные упражнения статического и динамического характера, с последующим безболезненным откашливанием, упражнения для дистальных отделов конечностей; массаж грудной клетки по 3-5 мин (приемы поглаживания, растирание, легкая вибрация). Проводится 3-4 раза в день по 5-7 минут индивидуально.
Постельный режим соблюдается в 1-6-е сутки в зависимости от возраста, вида оперативного вмешательства и состояния больного (1-3-й сутки после аппендэктомии, 1-4-е сутки после грыжесечения, 1-5-е сутки после операций на желудке, 1 - 6-е сутки после холецистэктомии и операций на кишечнике). ЛГ выполняется в исходных положениях лежа, полусидя и сидя. Применяются упражнения для всех суставов и мышечных групп, статические и динамические дыхательные упражнения; облегченные упражнения для мышц брюшного пресса; упражнения на диафрагмальное дыхание; повороты туловища в сторону; упражнения в ритмичном сокращении и расслаблении мышц промежности (профилактика застойных явлений в области малого таза) Наличие дренажной трубки после полостной операции не является противопоказанием для проведения занятий (надо только следить, чтобы она не выпала). После грыжесечения уменьшают нагрузку на брюшную стенку в течение 7-10 дней, а при ущемленных грыжах - в течение 2-3 недель. Для предупреждения рецидива грыжи рекомендуют также носить поддерживающую повязку, которую надевают и снимают лежа.
Задачами ЛФК в позднем послеоперационном периоде являются: улучшение жизненно важных функций организма (кровообращения, дыхания, пищеварения); стимуляция процессов регенерации в области вмешательства образование эластичного, подвижного рубца, профилактика спаечного процесса; укрепление мышц брюшного пресса (профилактика послеоперационных грыж); адаптация всех систем организма к возрастающей физической нагрузке; профилактика нарушений осанки.
Палатный режим соблюдается в разные сроки, в зависимости от вида операции: 2-5-е сутки после аппендэктомии, 5 - , 10-е сутки - после операции на желудке, 5-8-е сутки - после грыжесечения, 6-12-е сутки - после холецистэктомии и операций на кишечнике. В занятиях используются движения, адекватные для всех суставов и мышечных групп, дыхательные упражнения статического и динамического характера, упражнения для мышц туловища. Исходные положения лежа, сидя, стоя. Длительность занятий - 12-15 мин, 2-3 раза в день индивидуальным или малогрупповым методом.
Свободный режим назначается на 6-12-е сутки в зависимости от состояния: 6-8-е сутки – после аппендэктомии; 11 – 12-е сутки – после операций на желудке, грыжесечении; 12 - 14-е сутки - после операций на кишечнике и у ослабленных больных. Занятия проводятся в зале малогрупповым или групповым методом в течение 15-20 мин. Используются динамические и статические упражнения для всех групп мышц, суставов, конечностей, туловища, без и с гимнастическими снарядами, у гимнастической стенки; малоподвижные игры, дозированная ходьба. При атонии кишечника применяется массаж живота (не затрагивают область операционного рубца).
В отдаленном послеоперационном периоде (через 3-4 недели после операции) задачами ЛФК являются: тренировка сердечно-сосудистой и дыхательной систем к возрастающим нагрузкам и восстановление трудоспособности больного. После выписки из стационара больной должен продолжать занятия в поликлинике или санатории. В занятиях используются общетонизирующие упражнения, упражнения на укрепление мышц брюшного пресса (профилактика послеоперационных грыж), дозированная ходьба, терренкур, ближний туризм, элементы спортивных игр, ходьба на лыжах.
1.2. Показания и противопоказания к занятиям лечебной физкультурой в послеоперационном периоде после операций на органах брюшной полости
Показания к занятиям лечебной физкультурой определяются теми задачами, решению которых она может способствовать. Лечебная физкультура, массаж и физиотерапевтические методы лечения в послеоперационном периоде имеют ряд общих задач.
1. Повышение общего тонуса и сопротивляемости организма.
2. Улучшение настроения больного.
3. Содействие ликвидации нарушений кровообращения на месте оперативного вмешательства.
4. Предупреждение и борьба с различными послеоперационными осложнениями: застойные явления в легких, запоры, метеоризм, задержка газов, нарушения мочеиспускания, тромбоэмболии, флеботромбозы, отеки конечностей, артрогенные контрактуры, мышечные гипоатрофии и др.
5. Профилактика спаек в грудной и брюшной полостях.
6. Восстановление нормальной осанки.
Перечисленные задачи определяют показания, сроки и формы применения лечебной физкультуры и массажа в послеоперационном периоде. Очевидно, что чем раньше они применяются, тем лучшего эффекта можно ожидать.
Но возможность их применения определяется еще состоянием больного, степенью нарушения его физиологических функций, течением послеоперационного периода и установленным для больного двигательным режимом.
В соответствии с различием возможностей и задач в каждом из названных периодов послеоперационного периода (см. п.2.1) используют различные комплексы лечебной физкультуры. Некоторые состояния больных исключают целесообразность применения лечебной физкультуры и являются противопоказанием до тех пор, пока ситуация не станет благоприятной. Кроме общих противопоказаний (перечисленных выше) в предоперационном периоде не рекомендуют лечебную физкультуру назначать больным с резко выраженным стенозом (сужением) атриовентрикулярных (предсердно-желудочковых) отверстий и стенозом легочного ствола, при подозрении на наличие тромбов в сердце или сосудах, резко выраженных нарушениях ритма сокращений сердечной мышцы. Если противопоказаний нет, то лечебную физкультуру (с учетом общих принципов) можно применять уже в первые сутки после операции, сразу после прекращения действия наркоза. В раннем послеоперационном периоде (до снятия швов) следует исключать физические упражнения, вызывающие механическое растяжение ткани в области швов во избежание нарушения их сращения и осложнений, а позднее - щадить, пока не произойдет прочное сращение.
Многообразие заболеваний и повреждений внутренних органов, индивидуальных особенностей операций и особенностей послеоперационного течения заболевания требует индивидуализации методики лечебной физкультуры. Поэтому совершенно необходима тесная связь в решении вопросов о сроках, величине нагрузки, исходных положениях, выборе средств, формах применения лечебной физкультуры с хирургом. В процессе занятий лечебной физкультурой больной в раннем послеоперационном периоде не должен испытывать утомления и сильной боли. Лечебный массаж в этот период включает приемы поглаживания и осторожного растирания тканей обеими ладонями, легкую вибрацию с помощью кистей.
1.3. Лечебная физическая культура в послеоперационном периоде при хирургическом лечении органов брюшной полости
В зависимости от характера заболевания и тяжести операции, состояния больного и назначенного двигательного режима лечебную физкультуру и массаж применяют в сроки от первых часов до 1-2 дней после операции, когда еще отчетливо выражено воздействие операции. Следует учитывать, что при неполноценном протекании регенеративных процессов повышение внутрибрюшного давления во время кашля, при натуживании, неосторожных поворотах в кровати может вызвать расхождение краев раны. Большинство больных первые 2-4 дня после операции даже при гладком течении послеоперационного периода находятся на постельном режиме, лишь с 5-7-го дня их переводят на палатный, а затем на свободный режим. У многих больных формируется порочная осанка.
Задачами лечебной физкультуры и массажа в послеоперационном периоде (кроме указанных ранее общих задач) являются: максимально ранняя активизация дыхания для выведения наркотических веществ из дыхательных путей (предупреждение послеоперационной рвоты), предупреждение застойных явлений в сердечнососудистой системе, дыхательном и пищеварительном аппарате, восстановление брюшного дыхания предупреждение образования спаек в брюшной полости. С целью профилактики легочных и сердечных осложнений назначают дыхательные упражнения и упражнения для движений дистальных отделов конечностей (рис.1).
1.3.1. Комплекс упражнений лечебной гимнастики на 2-3-й день после операции на органах пищеварения
И. п. - лежа на спине, ноги выпрямлены, руки вдоль туловища.
Спокойное дыхание смешанного типа с несколько удлиненной фазой выдоха.5-7 раз.
Сжимание и разжимание пальцев рук в кулак.10 - 12 раз.
Сгибание и разгибание ног в голеностопных суставах.10 - 12 раз.
Согнуть ноги в тазобедренных и коленных суставах; поставить стопы на кровать. Дыхание диафрагмальное.5-7раз (рис.1).
Поочередное подтягивание ног по постели, сгибая их в коленном и тазобедренном суставах (стопы скользят по постели). По 4-5раз каждой ногой.
Сгибание и разгибание рук в локтевых суставах.6-8 раз.
Руки к плечам; разведение локтей - вдох; вернуться в и. п. - выдох.4-5раз.
С 1-го дня после операции больного обучают откашливанию сначала с прижиманием брюшной стенки на месте операции для уменьшения болезненности и растяжения краев операционной раны.

Рис.1. Упражнение на дыхание диафрагмального типа.
Массаж конечностей и спины в первые дни применяют в виде поглаживания и слабого придавливания (разминания). С 3-4-го дня включают массаж всей грудной клетки. С 1-го дня обучают поворачиванию с помощью на бок, с 3-4-го дня назначают активное поворачивание, сгибание конечностей в локтевых и коленных суставах, поднятие таза при упоре на ноги и локти. Последовательно используют исходное положение (ИП) лежа на боку, к 4-6-му дню - сидя, после 6-го дня - стоя. С 6 - 8-го дня назначают дозированную ходьбу в палате или коридоре. Вначале применяют индивидуальные кратковременные занятия (10-15 мин) с использованием небольших мышечных групп в медленном темпе, а затем средних мышечных групп и среднего темпа движений. Особое внимание уделяют упражнениям на расслабление и дыхательным упражнениям.
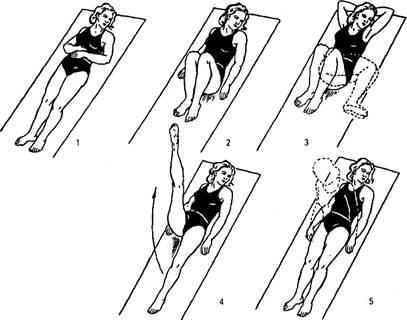
На протяжении раннего послеоперационного периода избегают назначения упражнений, сопровождающихся существенным повышением внутрибрюшного давления. Для активизации перистальтики кишечника и предупреждения спаек используют сгибание ног в коленных и тазобедренных суставах, покачивание ими в стороны, повороты на бок. Ниже приведен примерный комплекс упражнений лечебной гимнастики на 1-2 день после операции на органах брюшной полости (рис.2).
И. п. - лежа на спине (больной прикрыт легким одеялом или простыней, стопы обнажены, руки вдоль туловища поверх простыни)
Дыхание средней глубины - спокойный вдох, несколько удлиненный выдох, 4-6раз.
Сжимание и разжимание пальцев рук в медленном темпе, при разжимании расслабить мышцы рук, 8 - 10раз.
Сгибание и разгибание в голеностопных суставах одновременно правой и левой ноги. По 10 - 12 раз.
Больной придерживает руками область послеоперационного шва, методист охватывает нижние ребра больного с боков. Вдох средней глубины через нос, выдох легкими кашлевыми толчками (при наличии мокроты стремиться к ее откашливанию). Методист слегка сжимает ребра больного при каждом кашлевом толчке.
Поочередное сгибание и разгибание рук в локтевых суставах правой и левой руки, 6-8 раз каждой.
Кисть левой руки на животе, правой на груди - углубленное дыхание грудного типа, 6-7 раз.
Поочередное сгибание правой и левой ноги в коленном и тазобедренном суставах, скользя стопой по постели. По 4-5раз. Ослабленные больные упражнения выполняют с помощью методиста, который помогает сгибать и разгибать ногу.
Круговые движения в голеностопных суставах поочередно правой и левой ногой. По 8-9 раз.
Разведение плеч, стремясь соединить лопатки, - вдох, расслабить мышцы - выдох, 5-6 раз.
Ноги согнуты, стопы стоят на постели. Небольшое покачивание соединенными ногами вправо и влево.5-6 раз в каждую сторону.
Поворот рук ладонями вверх, слегка при этом, разводя плечи, - вдох; вернуться в и. п., расслабив мышцы рук, - выдох.6-7раз.
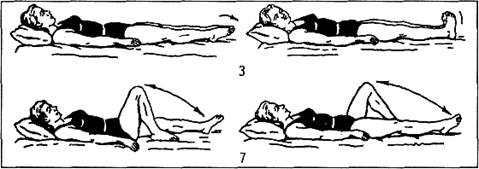
Рис.2. Упражнения из примерного занятия лечебной гимнастикой в ранний послеоперационный период
В течение позднего послеоперационного периода принимают меры для стимуляции регенерации в зоне операции, нормализации деятельности сердечнососудистой системы и дыхательного, пищеварительного аппарата, укрепления мышц брюшного пресса. С этой целью используют общеукрепляющие упражнения с умеренной нагрузкой на все основные мышечные группы в ИП лежа, сидя и стоя. Нагрузку на мышцы брюшной стенки увеличивают постепенно, не причиняя боли (рис.3). Далее назначают лечебную ходьбу. Занятия проводят групповым методом, длительность каждого занятия доводят до 20 мин. В конце этапа включают упражнения на координацию, корригирующие упражнения, упражнения на растягивание послеоперационного рубца. Продолжают массаж.
1.3.2. Комплекс упражнений в диафрагмальном дыхании для мышц брюшного пресса на 4-5-й день после операции на органах пищеварения (рис.3)
И. п. - лежа на спине, кисти рук на животе, локти разведены. Надавливание руками на живот во время выполнения глубокого выдоха, вернуться в и. п. - вдох.4 - 6 раз. Темп медленный.
И. п. - лежа на спине, руки вдоль туловища, ноги вместе; одновременное сгибание ног с подтягиванием их к животу. При подтягивании ног - выдох, при выпрямлении - вдох.4-6 раз. Темп медленный.
И. п. - лежа на спине, кисти рук над головой, ноги согнуты, стопы на постели. Наклоны согнутых ног в стороны. Дыхание произвольное.5 - 7раз. Темп средний.
И. п. - лежа на спине, руки вдоль туловища, ноги вместе. Подъем вверх (до 90°) выпрямленных ног поочередно, затем вместе. При поднятии ног - выдох, при опускании - вдох.4-6раз. Темп медленный.
 И. п. - лежа
на спине, руки на поясе, ноги вместе. Переход из положения лежа в положение
сидя. При переходе в положение сидя - выдох, при опускании в положение лежа - вдох.4-6
раз. Темп медленный.
И. п. - лежа
на спине, руки на поясе, ноги вместе. Переход из положения лежа в положение
сидя. При переходе в положение сидя - выдох, при опускании в положение лежа - вдох.4-6
раз. Темп медленный.
Рис.3. Примерные упражнения для мышц брюшного пресса
Примеры дыхательных упражнений
И. п. - лежа на спине с согнутыми ногами
Максимальный вдох через нос, выдох - через нос.
Вдох - через нос, выдох через нос с легким пальцевым прижатием его крыльев, методист прикладывает ладони к реберным дугам больного с целью контроля правильного дыхания.
Вдох через нос - усиленный выдох через рот, контролируемый с помощью подвешенного листа бумаги.
Вдох - выдох - пауза, выдох - пауза - выдох вплоть до глубокого выдоха, завершающегося кашлем; ладони больного расположены на области операционной травмы.
После хирургических вмешательств на органах брюшной полости возникает опасность появления такого серьезного осложнения как тромбоз глубоких вен нижних конечностей - чаще у мужчин, или вен таза - преимущественно у женщин, и эмболии ветвей легочной артерии. Этому осложнению также способствует операционная травма, вынужденное положение больного, его обездвиживание и замедление кровотока. Введение уже в первые сутки после операции упражнений для мышц ног и таза противодействует возникновению тромбоза.
В этих целях используются упражнения для отводящих, приводящих мышц, ротаторов бедра и внутритазовой мускулатуры. Существенное значение имеет укрепление мышцы, поднимающей задний проход. Для этого большинство специальных упражнений должно сочетаться с одновременным втягиванием заднего прохода (например, при поднимании таза, напряжении ягодичных мышц, прогибании в поясничном отделе позвоночника и др.).
Движения при выполнении упражнений проводят с достаточно большой амплитудой. Исключают упражнения, сочетающиеся с натуживанием. Упражнения, связанные с напряжением мышц брюшного пресса и, следовательно, повышением внутрибрюшного давления, выполняют только из исходного положения лежа. При выполнении упражнений из положения лежа на спине целесообразно подкладывать под таз подушку или ножной конец кушетки приподнимать на 10-15 см для "разгрузки" тазового дна.
1.3.3. Комплекс физических упражнений для профилактики послеоперационных тромбоэмболий вен таза и укрепление мышц тазового дна (рис.4, 5).
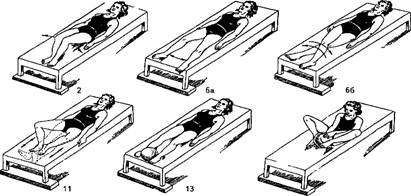
Рис.4. Упражнения, применяемые для профилактики тромбоэмболии вен таза
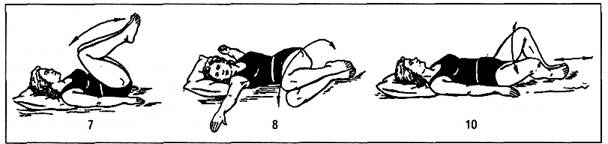
Рис.5. Упражнения, применяемые для профилактики тромбоэмболии и укрепления мышц тазового дна
И. п. - лежа на спине
Ноги скрещены, руки вдоль туловища; приподнимание таза с одновременным втягиванием заднего прохода.
Ноги согнуты, стопы стоят на кушетке; разведение колен с одновременным подниманием таза.
Ноги согнуты, стопы стоят на кушетке, руки за головой; поднимание таза с одновременным втягиванием заднего прохода.
Ноги согнуты, стопы стоят на кушетке; разведение и сведение колен с сопротивлением (больная сама оказывает себе сопротивление руками).
Кругообразные движения прямой ногой (поочередно правой и левой), меняя направление движения.
Разведение ног, слегка приподнимая их, с последующим скрещиванием ног (при скрещивании ног - втягивать задний проход, напрягать ягодичные мышцы и мышцы промежности).
Ноги согнуты, стопы стоят на кушетке; приподнимание согнутых ног (бедра к животу), разведение колен, возвращение в исходное положение (и. п).
Приподнимание согнутых ног с последующим опусканием колен на кушетку справа и слева от туловища, возвращение в и. п.
Поднимание правой (левой) прямой ноги (до угла 45°) с одновременным отведением ее вправо, сочетаемым с ротацией в тазобедренном суставе внутрь и наружу; возвращение в и. п.
Подтягивание пяток к тазу, скользя по кушетке, с одновременным разведением колен; возвращение в и. п.
Имитация ногами плавания стилем брасс.
Ноги выпрямлены и широко разведены; повороты ног пяткой внутрь и наружу.
И. п. - ноги выпрямлены, между стопами лежит легкий мяч; приподнимание прямых ног на 10-20 см от кушетки, удерживая стопами мяч; возвращение в и. п.
И. п. - то же; приподнимание прямых ног, удерживая стопами мяч, отведение их влево и опускание на кушетку; возвращение в и. п.; то же - вправо.
И. п. - то же, слегка приподняв голову и плечи (полусидя); согнуть ноги, отрывая стопы от кушетки, удерживать стопами мяч; развести колени и взять мяч в руки; ноги выпрямить и опустить на кушетку. Повторить то же в обратной последовательности.
Все упражнения выполняют медленно, не задерживая дыхания. Каждое упражнение повторяют 4-8 раз. На протяжении одного занятия используют от 4 до 8 специальных упражнений. Занятие начинается с 2-3 общеразвивающих упражнений, затем выполняют специальные упражнения с включением между ними дыхательных упражнений, упражнений на расслабление и отдых в положении лежа.
Лечебная физкультура на отдаленном этапе должна способствовать нормализации анатомических взаимоотношений органов брюшной полости и всех органов и систем организма, восстановлению двигательных навыков, повышению неспецифической сопротивляемости. Продолжительность занятий 25-30 мин. Используют все виды активных упражнений, ходьбу, легкий бег, элементы игр и спорта, трудотерапию, упражнения в воде, подходящие виды массажа.
1.4. Особенности методики лечебной физкультуры в послеоперационном периоде в зависимости от характера заболевания
Характер заболеваний, послуживших причиной хирургического вмешательства, порождает особенности методики лечебной физкультуры в послеоперационном периоде.
При аппендиците особенности лечебной физкультуры зависят от характера воспаления аппендикса (червеобразного отростка). При катаральном аппендиците дыхательные упражнения, упражнения для рук и левой ноги назначают уже в первые часы после операции, поворачивание на бок - в первые сутки, вставание с постели - на 2-3-й день. При гангренозном аппендиците впервые 3-4 дня назначают только дыхательные упражнения, элементарные упражнения для верхних конечностей, а для нижних - движения только в дистальных отделах. Двигательный режим расширяют при стихании явлений раздражения брюшины и улучшении общего состояния больного. При перфоративном аппендиците, часто осложненном гнойным перитонитом, лечебную физкультуру применяют лишь после стихания острых перитонеальных явлений, начиная с упражнений для грудного дыхания, упражнений, связанных с самообслуживанием, расширяют их применение при благоприятном течении заболевания. В этот же период назначают лечебный массаж (поглаживание, разминание нижних конечностей).
После грыжесечения применяют обычную методику лечебной физкультуры, в ранний послеоперационный период избегают упражнений, повышающих внутрибрюшное давление и натяжение тканей в области проведенной операции. Поворот на бок разрешают на 2 - 3-й сутки, садиться - на 4-5-й (детям на 3-4-й) день, вставать - на 8-9-й (детям на 5-6-й) день после операции. Первые 7-10 дней избегают упражнений, требующих напряжения мышц живота, резких выдохов. Этим стремятся уменьшить опасность рецидива грыжи.
После резекции кишок лечебную физкультуру назначают несколько позднее, в том числе сидение - с 5-6-го дня, вставание и ходьбу - с 8-10-го дня. Первые 2 - 3 недели следует воздерживаться от применения упражнений, требующих напряжения мышц передней брюшной стенки.
После операции на желчных протоках со 2-го дня применяют упражнения для грудного дыхания, движения по самообслуживанию. С 3-го дня включают повороты туловища сначала на правый бок (место операции), а затем - на левый. С 3-4-го дня назначают брюшное дыхание, с 5-6-го дня - сидение, с 7-8-го - вставание с постели, с 10-12-го дня - ходьбу. В первые 7 - 8 дней после удаления желчного пузыря избегают упражнений, связанных с интенсивным напряжением мышц брюшной стенки. Детям первых месяцев жизни уже в первые сутки после операции назначают массаж грудной клетки и конечностей (поглаживание), со 2-3-го дня - пассивные упражнения для конечностей, рефлекторные упражнения и легкий массаж живота, с 5-6-го дня используют все исходные положения (ИП) и упражнения, соответствующие состоянию и уровню развития ребенка. В случае применения при операции больших разрезов мышц и апоневрозов, оставления дренажей и тампонов на протяжении раннего послеоперационного периода избегают назначения движений, связанных с резким напряжением мышц передней брюшной стенки, способных вызвать смещение и перегиб дренажей. Кроме того, полезно физические упражнения проводить при фиксации брюшной стенки бинтованием или бандажом. Чаще активное поворачивание на бок разрешают с 6 - 7-го дня, сидение с 8-10-го дня, вставание и ходьбу - с 10-12 дня. До образования прочного сращения (2-3 недели) избегают назначать упражнения, связанные с резким напряжением и растяжением мышц брюшной стенки, значительным повышением внутрибрюшного давления в целях предупреждения возможного расхождения или прорезывания швов. С первых дней можно использовать массаж (поглаживание и легкое разминание) грудной клетки и конечностей. Число приемов массажа увеличивают постепенно с 3-4-го дня. Широкое применение приемов классического лечебного массажа передней брюшной стенки допустимо лишь после прочного сращения тканей.
В ранний послеоперационный период при операциях на почках, мочеточниках и мочевом пузыре применяют ту же методику, что и после операций на кишечнике. Углубленное дыхание брюшного типа в первые дни после операции рекомендуют выполнять осторожно. При наличии дренажных трубок исключают наклоны вперед и движения, которые могут способствовать их смещению, перегибу или затруднению оттока по ним мочи. Поэтому целесообразны ИП лежа на оперированном боку и переход в положение сидя со свешенными ногами. При переводе больного в положение стоя целесообразно фиксировать брюшную стенку широкой поддерживающей повязкой.
В позднем и отдалённом послеоперационном периодах средствами лечебной физкультуры стремятся восстановить полноценные движения в поясничном отделе позвоночника, нормальную осанку, адаптацию органов брюшной полости к перемещениям и сотрясениям, встречающимся в бытовой и производственной обстановке, укрепить мышцы брюшного пресса. Порядок применения массажа не отличается от такового при оперативном лечении органов брюшной полости.
Следует обратить внимание медицинского персонала на проведение массажа мышц живота, поясницы, спины. Использоваться должны только щадящие приемы (поглаживание, легкое растирание), особенно вблизи дренажных трубок. При проявлении болезненности, ухудшении общего состояния больного массаж временно прекращают.
1.5. Массаж и физиотерапия после лапаротомии
После лапаротомии (операция на брюшной полости) осуществляют воздействие на паравертебральные зоны спинномозговых сегментов S5-S1, L5-L1, Д12-Д7. Применяется поверхностное плоскостное поглаживание концами пальцев и ладонью; нежные циркуляторные растирания концами пальцев и опорной частью кисти; надавливание подушечками пальцев, сдвигание и вибрация малой амплитуды и в медленном темпе; растирание концами пальцев области крестца, гребней подвздошных костей, реберных дуг. Массаж широких и трапециевидных мышц спины и больших грудных мышц заключается в поверхностном плоскостном и граблеобразном поглаживании, растирании концами пальцев, разминании, сдвигании, надавливании, потряхивании, нежном похлопывании. Массаж живота проводят, фиксируя одной рукой операционный шов через повязку: нежные поглаживания ладонной поверхностью пальцев вокруг операционной раны и в направлении к подмышечным и паховым лимфатическим узлам, поверхностное поглаживание косых мышц, надавливание, пощипывание, щипцеобразное разминание.
Массаж живота: плоскостное поверхностное спиралевидное поглаживание вокруг пупка, мышц брюшного пресса в направлении к подмышечным и паховым лимфатическим узлам, продольное и поперечное разминание, пощипывание, надавливание, сдвигание, стабильная вибрация. Массаж грудной клетки проводят, фиксируя одной рукой операционный шов (через повязку): нежные поглаживания ладонной поверхностью пальцев и растирание подушечками пальцев вокруг операционной раны, плоскостное поглаживание в направлении к подмышечным, надключичным и подключичным лимфатическим узлам, растирание и поглаживание межреберных промежутков, области грудины, плечевых сосудов, разминание больших грудных, трапециевидных и широчайших мышц спины. Массаж нижних и верхних конечностей: поглаживание, растирание суставов, прерывистое разминание, потряхивание мышц, встряхивание нижних конечностей.
Время процедуры массажа в раннем послеоперационном периоде 10-20 мин, ежедневно 1-2 раза, курс 6-8 процедур.
Физиотерапия при хирургических вмешательствах чаще применяется при осложнениях. При инфильтратах (уплотнение ткани), флегмоне (гнойное воспаление) в области послеоперационного шва применяют УВЧ на область шва через повязку, облучение лампой соллюкс; УФО области раны и окружающей кожи по 3-4 биодозы во время перевязок. При образовании спаек в брюшной полости после операции для обезболивания и рассасывания, а также для тонизации кишечной мускулатуры, усиления перистальтики кишечника и укрепления мышц брюшной стенки применяют следующие виды физиотерапевтических процедур: индуктотермию, сантиметровые волны (СМВ), диадинамотерапию (ДДТ) на область солнечного сплетения, грязевые, парафиновые или озокеритовые аппликации на область живота.
1.6. Лапаротомия – вскрытие брюшной полости
Согласно общепринятому толкованию, термин "лапаротомия" означает хирургическое вскрытие брюшной полости. Лапаротомия служит лишь средством для осуществления того или иного оперативного вмешательства в брюшной полости. Поэтому при выборе места для лапаротомического разреза, прежде всего, следует руководствоваться целью обеспечения наиболее удобного и широкого доступа к тому участку, на котором будет проводиться операция. Однако здесь же следует заметить, что выздоровлению больного и быстрому восстановлению его работоспособности значительно способствуют и такие факторы, как беспрепятственное заживление операционной раны и как можно меньшее нарушение целостности брюшной стенки. Отсюда же следует, что вторым важнейшим требованием при выборе места, направления и способа выполнения лапаротомического разреза является учет особенностей анатомического строения различных участков брюшной стенки.
1.6.1 Основные правила проведения лапаротомии
При проведении лапаротомии в интересах минимального нарушения анатомической структуры брюшной стенки необходимо соблюдать следующие правила:
- в интересах лучшего рубцевания целесообразнее пересекать мышцу, а не апоневроз;
- плоские мышцы живота лучше выделять по ходу их волокон, а не пересекать поперек. Прямую же мышцу живота лучше перерезать поперек;
- нельзя перерезать нервы;
- брюшная стенка меньше травмируется, если отдельные слои пересекаются не по одной линии, таким образом при наложении швов линия швов нижележащего слоя будет покрываться неповрежденной частью вышележащего слоя.
Этой цели можно достигнуть, используя переменное направление разреза или ступенчатый разрез. При переменном направлении разреза слои мышц рассекаются вдоль волокон перпендикулярно друг другу. При ступенчатом разрезе слои рассекаются параллельно друг другу, но линии разрезов отстоят друг от друга на 1-2 см.
Однако все это должно быть подчинено основной цели лапаротомии: создать хороший и свободный доступ к оперируемой области. Маленький разрез, получивший название "пуговичного отверстия", может являться источником многих бед, особенно при травмах живота. Неблаговидна роль маленького разреза и при предупреждении и устранении кровотечений, возникающих во время операции в брюшной полости. Из-за малого разреза и тесного доступа особенно велика опасность возникновения тяжелого, опасного для жизни кровотечения у тучных пожилых больных с жирной брыжейкой.
Около 20 лет тому назад было принято проводить холецистэктомию через маленький разрез длиной всего в несколько сантиметров. В преобладающем большинстве таких случаев, однако, оставались необнаруженными камни в общем желчном протоке, слишком длинная культя от удаленного пузыря или повреждался общий желчный проток при остановке кровотечения из артерии желчного пузыря.
Из приведенных примеров видно, что величина лапаротомического разреза должна избираться на основании той задачи, которую предстоит решить: если нужно, хирург должен без колебаний рассекать брюшную стенку вдоль или поперек на всем ее протяжении. Если же возможно несколько видов разрезов, то нужно выбирать тот, в результате которого минимально травмируется брюшная стенка.
Существует бесчисленное множество лапаротомических разрезов, разработанных разными хирургическими школами. Мы остановимся лишь на тех операциях, которые непосредственно применялись к исследуемым нами больным, а именно – операции грыжесечения.
По своей локализации грыжи могут быть сгруппированы следующим образом: 1) грыжи брюшной стенки;
2) диафрагмальные грыжи;
3) грыжи тазовой области;
4) внутренние грыжи.
Для исследования мы взяли группу больных, которые были прооперированы по поводу грыж брюшной стенки (см. пп.2.1). Грыжи брюшной стенки наиболее распространенные. По данным нескольких источников около 80% всех грыж встречается в нижнем отделе передней брюшной стенки, так называемым грыжам паховой области. Ниже рассмотрим наиболее распространенную операцию при паховых грыжах – операция по Бассини.
1.6.2 Операция по методу Bassini
Bassini - падуанский хирург, впервые провел такую операцию 24 декабря 1884 года. Его метод быстро приобрел популярность, вскоре институт Bassini в Милане сообщил о нескольких тысячах таких операций без единого осложнения в заживлении операционной раны.
Операция по методу Вassini являются основой для самых различных вмешательств. Все применяющиеся методы - не что иное, как более или менее видоизмененная операция по Bassini. Поэтому ниже детально описывается ход этой операции, и приводятся наиболее частые ее вариации.
Операция по Bassini. Разрез кожи проводят параллельно Пупартовой связке, отступя от нее к средине примерно на 2 см. Начиная от передней верхней ости подвздошной кости, его ведут на протяжении 8-12 см до наружного пахового кольца. Небольшие вены, проходящие в подкожной жировой клетчатке, перерезаются между лигатурами. Гемостаз должен быть очень тщательным. При операции, как правило, выполняющейся при местном обезболивании, под влиянием тоногенного новокаина мелкие сосуды обычно спазмируются и не кровоточат, но после операции они снова расширяются и начинают кровоточить. Гематома, возникающая в ране, наиболее частая причина ее нагноения.
Скальпелем и ножницами по линии кожного разреза вдоль волокон рассекается апоневроз наружной косой мышцы живота. Кверху - до конца кожного разреза, книзу - между медиальной и латеральной ножками, рассекая расположенные между ними волокна, вскрывают наружное паковое кольцо.
Перед нами открывается оболочка семенного канатика с расположенным в ней грыжевым мешком и находящимися позади нее образованиями семенного канатика. Наружный край разъединенного апоневроза наружной косой мышцы живота приподнимается пинцетом и тупфером отпрепаровываются лежащие под ним ткани. Препаровка продолжается книзу до тех пор, пока не откроется медиальный свободный край Пупартовой связки. В нижнем конце раны острым путем, несколькими движениями ножниц боковая ножка отделяется от кремастера, которая отодвигается в медиальном направлении. После этого открывается нижний конец Пупартовой связки, широко, ладьевидно прикрепляющийся к лонному бугорку.
Медиальный край апоневроза наружной косой мышцы живота также тупо отпрепаровывается от лежащей под ним внутренней косой мышцы живота. Латерально внутренняя косая мышца живота мускулиста, медиально же - на боковом краю прямой мышцы живота - она переходит в апоневроз, который принимает участие в образовании передней пластинки влагалища прямой мышцы. Медиальную ножку можно отделить от кремастера только острым путем, ножницами. Апоневроз наружной косой мышцы живота медиально от края прямой мышцы еще на значительном отрезке легко отделяется от апоневроза внутренней косой мышцы живота.
В ходе препаровки появляется тонкий нерв, это подвздошно-надчревный нерв, который проходит косо снаружи внутрь по наружной поверхности внутренней косой мышцы в верхней трети раны. Медиально этот нерв перфорирует апоневроз наружной косой мышцы живота и уходит под кожу. Этот нерв нужно щадить, хотя здесь он уже имеет только чувствительные волокна, двигательные волокна к внутренней косой и поперечной мышцам живота отошли от него раньше.
Оттянув крючками апоневроз наружной косой мышцы, можно увидеть трубку кремастера, которую латерально уже ранее отделили от Пупартовой связки. Несколькими осторожными разрезами медиально отделяют ее также от нижнего края внутренней косой мышцы и постенно продвигаются за кремастерную трубку. Продвигаясь указательным пальцем вниз в углублении Пупартовой связки, поднимают кремастерную трубку, отделенную от Пупартовой связки, задней стенки пахового канала и нижнего края внутренней косой мышцы живота. Палец выводится, на его место проводится резиновая трубка, зажатая инструментом.
Кремастерная трубка с помощью держалки поднимается из глубины раны. Те мышечные волокна, которые выше, вблизи от внутреннего пахового кольца, еще не отделены, натягиваются. Пересекая их, полностью освобождают кремастерную трубку, и поднимают ее, оттягивая латерально.
За этим следует препаровка грыжевого мешка. В средней части кремастерной трубки продольно пересекается мышечный слой толщиной 1-2 ни, открывается внутренность кремастерной трубки - грыжевой мешок.
Грыжевой мешок узнается по гомогенной, неволокнистой структуре, по, возможно, просвечивающемуся через его стенку грыжевому содержимому. Если грыжа давняя, грыжевой мешок распознается и по молочно-белой окраске утолщенной, рубцово измененной стенке. Грыжевой мешок рассекается, края его захватываются инструментами, его извлекают из глубины раны. Через отверстие вводится анатомический пинцет в глубину мешка, сначала в периферическую его часть. Продвигая пинцет в центральном направлении, попадают в брюшную полость. Сюда же вводится указательный палец, чтобы убедиться в точных размерах грыжевых ворот и узнать, сращено ли грыжевое содержимое с шейкой грыжевого мешка. Всегда следует прощупывать и другую сторону, ибо и там могут быть грыжевые ворота.
Обследуется внутренняя часть грыжевого мешка: есть ли в нем содержимое? Если обнаруживается свободно подвижная петля кишки, сальник или т.п., то найденные образования анатомическим пинцетом вытягиваются со дна грыжевого мешка и через грыжевые ворота помещаются обратно в брюшную полость. Если сальник прирос к внутренней поверхности грыжевого мешка, то его отсекают между лигатурами. Всякое иное содержимое грыжевого мешка возвращается в брюшную полость, в грыжевые ворота помещается полоска бинта, которая препятствует возможному обратному выпячиванию содержимого из брюшной полости.
Грыжевой мешок полностью освобождают от окружающих образований, отделяют от него возможно сросшиеся с ним волокна кремастера и образования семенного канатика. Основной задачей является циркулярное освобождение грыжевого мешка, который должен по окончании препаровки висеть лишь на шейке в грыжевых воротах. Достигнуть этого проще всего следующим путем. Указательный палец левой руки хирурга вводится в грыжевой мешок, в его периферическую часть. Мешок поднимается из глубины и оттягивается вентрально и вверх. Ассистент в это время анатомическим пинцетом оттягивает в противоположном направлении, т.е. вниз, образования семенного канатика. Между натянутым таким образом грыжевым мешком и семенным канатиком легко найти тот бессосудистый слой, пересекая который, легко отпрепарировать друг от друга грыжевой мешок и семенной канатик.
Лучше всего поступить так: по обеим сторонам поднятого и натянутого грыжевого мешка скальпелем наносятся продольные разрезы параллельно проходящим здесь сосудам, отделяются от мешка даже мельчайшие сосудики. Сзади ножницами с дорзальной стенки мешка отпрепаровываются сосуды и семявыносящий проток.
При давней грыже, особенно у больных, носивших бандаж, вены могут особенно тесно срастаться с грыжевым мешком. Наиболее слабые и податливые сращения чаще всего бывают вокруг шейки грыжевого мешка, поскольку эта часть его расположена наиболее глубоко и менее подвержена механическим воздействиям. В таких случаях препаровку проводят от шейки мешка к его дну. Циркулярно освобождают его от сращений с окружающими тканями, отпрепаровывая и шейку его от грыжевого кольца. После этого следует закрытие шейки мешка, и ампутация его дистальной части.
Шейка мешка может быть перевязана различными путями. Если шейка мешка узкая и не содержит соскользнувшей петли толстой кишки, то пустой мешок захватывают инструментом и несколько раз поворачивают его вокруг собственной оси. Тем самым предотвращается возможность соскальзывания в него петли кишки. Шейка мешка у основания прошивается, лигатура завязывается по обе стороны. Дистальнее от места перевязки мешок отсекают, ампутируют.
В случае больших грыжевых ворот, при широкой шейке грыжевого мешка, последний прошивают со стороны просвета вокруг шейки непрерывным серо-серозным швом, завязывая лигатуру. Шейку закрывают со стороны брюшной полости. Это единственный пригодный метод, если речь идет о скользящей грыже. При такой грыже внутренний кисетный шов накладывается дистальнее соскользнувшей толстой кишки, чтобы при завязывании лигатуры кишка отдавливалась в сторону брюшной полости. Дистальная часть грыжевого мешка отсекается и удаляется, культя его погружается за грыжевыми воротами, мышцы над ней смыкаются. Если же этого не происходит, значит, мешок не был отпрепарован до основания и резекция проведена недостаточно высоко, не там, где находится место перехода в нормальную париетальную брюшину.
После погружения культи грыжевого мешка следует тщательный гемостаз семенного канатика. Проверяют, не перерезан ли случайно семявыносящий проток. У взрослых это плотная на ощупь трубка, с толстой стенкой, круглая в поперечном сечении, с диаметром 2-3 мм. Повреждение, перерезка этого протока во время операции - явление редкое, опытный хирург такого никогда не допустит. Но если повреждение все-таки произошло, следует несколькими тонкими атравматическими узловатыми швами попытаться сшить его концы.
До этого этапа операции ее ход в основном одинаков для всех форм герниопластики. Существенные различия между разными методами отмечаются в стадии закрытия грыжевых ворот и реконструкции пахового канала.
Прежде чем приступить к наложению заднего ряда швов, пересекают поперечную фасцию и паховый серп, образующие заднюю стенку пахового канала. В дальнейшем для простоты изложения мы будем называть слой, состоящий из этих двух образований, просто поперечной фасцией, подразумевая под этим ту мышечно-апоневротическую пластинку, которая тянется от нижнего свободного края внутренней косой и поперечной мышц живота вниз к свободному краю Пупартовой связки и образует заднюю стенку пахового канала.
Важным этапом операции является перерезка поперечной фасция.
На несколько миллиметров выше Пупартовой связки скальпелем пересекается поперечная фасция от медиального края внутреннего пахового кольца до лонного бугорка. За ней появляется покрытый жировой клетчаткой мешок брюшины, который рыхло сращен с внутренней поверхностью поперечной фасции.
У медиального края внутреннего пахового кольца (грыжевые ворота) в предбрюшинной жировой клетчатке снизу вверх и внутрь проходят надчревная артерия и две надчревных вены.
При больших грыжевых воротах вся задняя стенка пахового канала поражена, а нижней свободный край внутренней косой и поперечной мышц отодвинут вверх, надчревные же сосуды - к середине. В таких случаях поперечная фасция пересекается выше и дальше от Пупартовой связки.
От внутренней поверхности поперечной фасции тупым путем отделяется брюшина. Это удается легко и без кровоточивости. Перед нами открывается мышечно-апоневро-тико-фасциальная пластинка, образованная внутренней косой и поперечной мышцами живота и за ними паховым серпом и поперечной фасцией.
Глубоко проведенным швом по Bassini подшивают эту пластинку перед отверстием грыжевых ворот на место измененной задней стенки пахового канала.
Семенной проток оттягивается в латеральном направлении. Вышеназванная пластинка прошивается примерно в 1 см от края. Швы накладываются тонкой острой иглой и прочными нитками. В это время ассистент отжимает назад мешок брюшины, чтобы он не мешал наложению шва. Некоторые хирурги при наложении швов при всех видах паховых грыж используют нержавеющую стальную проволоку, продеваемую в тонкую атравматическую иглу. Преимуществом металлической нити является то, что она намного прочнее, чем любая иная нить такой же толщины, и надежнее стерилизуется.
Затем накладывается шов через периост лонного бугорка и Пупартову связку.
Этот шов не завязывают, а концы нити захватывают инструментом. Отступя примерно на 1-1,5 см. от предыдущего шва, снова прошивают верхнюю пластинку и Пупартову связку. Нити опять захватываются инструментом. Таким же образом накладывают и последующие швы до тех пор, пока не достигают медиального края внутреннего пахового кольца. Как правило, накладывается 6-8 швов по Bassini. При наложении последнего шва семенной канатик отводится крючком кверху.
Прошивание Пупартовой связки требует особого внимания. Связка состоит из крупных волокон, проходящих параллельно ее свободному внутреннему краю. Если в шов попадет этот свободный внутренний край Пупартовой связки, то при завязывании шва край будет сильно подтянут кверху, что приведет к зиянию лежащих под связкой грыжевых ворот бедренного канала. Если же прошивать часть Пупартовой связки латеральнее ее свободного края, захватывая в каждый последующий шов одни и те же волокна, то возникает опасность расслоения волокон этой связки. Наряду с этим, передняя поверхность бедренной вены и латеральнее от нее бедренной артерии отделяется от нижней поверхности Пупартовой связки только тонкой фасцией.
Очень немногие хирурги накладывают швы по Bassini с такой тщательностью и точностью. Многие не пересекают поперечную фасцию, а только подкладывают под свободный край внутренней косой и поперечной мышц живота пинцет и шьют их, как бы надев на пинцет. Пинцет предохраняет брюшину и кишки от прокола острием иглы. Этот метод дает почти такие же хорошие результаты, как и оригинальный метод Bassini.
Если при прошивании Пупартовой связки случайно будет повреждена бедренная артерия или вена, лучше всего попытаться сначала остановить кровотечение, придавив сосуд пальцем. Ни в коем случае не следует вслепую накладывать швы на поврежденный сосуд. Надавливание пальца обычно останавливает кровотечение, и тогда уже нет необходимости спешить. Прежде всего, следует дать больному наркоз. Продолжая сдавливать поврежденный сосуд, рассекают поперек Пупартову связку и ретроперитонеально, на участке в 8-10 см обнажают оба сосуда. Проксимальнее и дистальнее от места кровотечения с помощью диссектора поднимают сосуд из его ложа и пережимают специальным сосудистым зажимом. Тем самым поврежденный участок исключается из кровообращения, что дает возможность спокойно наложить сосудистый шов или заместить участок дефекта.
После перевязки бедренной вены конечность не отмирает, однако кровообращение резко ухудшается, становится таким, как при посттромботическом синдроме. Перевязка же бедренной артерии, что уже случалось в ходе операций при грыжах, может повлечь за собой гангрену нижней конечности. Поэтому повреждения крупных сосудов во время грыжесечения - очень серьезное осложнение, которое требует всех мер предосторожности и особого внимания при его устранении. Такое осложнение не является профессиональной ошибкой, но если врач, получивший это осложнение случайно, не прикладывает максимум усилий для его устранения, то это уже является непростительной ошибкой.
Все швы по Bassini поочередно завязываются. Если реконструкция задней стенки проведена правильно, то после завязывания последнего шва внутреннее паховое кольцо, через которое проходят образования семенного канатика, должно быть таких размеров, чтобы не вызывать сдавливание семенного канатика. Если данное отверстие уже, то последний шов нужно снять, если же шире - то следует наложить еще один шов.
Для определения оптимальных размеров вновь создаваемого внутреннего пахового кольца русскими авторами еще давно было предложено перед завязыванием крайнего над этим кольцом шва вводить в него мизинец, на котором производится пробное затягивание шва. Эта проба позволяет легко определить необходимое наложение и затягивание шва над внутренним паховым кольцом.
Бывает и так, что после наложения швов по Bassini медиальный край внутреннего пахового кольца оказывается правильно восстановленным, но его латеральный край не покрыт внутренней косой мышцей живота и этот участок во время кашля выпячивается. Причиной этого является то, что внутренняя косая мышца живота отходит от более короткого, чем в норме, участка Пупартовой связки.
В таком случае и латеральнее от семенного канатика накладывается еще один шов по Bassini, чтобы семенной канатик оказался между двумя швами.
Если мышечный слой в паховой области истончен, мышцы легко рвутся, грыжевые ворота больших размеров, внутренняя косая мышца отходит от короткого отрезка Пупартовой связки, наложение швов по Bassini возможно только при значительном натяжении. В таком случае швы прорезаются, ткани атрофируются, через короткое время грыжа возобновляется. Чтобы избежать этого, необходимо уменьшить натяжение сшиваемых тканей. Пупартову связку нельзя сместить, верхняя же мышечно-апоневро-тико-фасциальная пластинка легко мобилизуется. Это решение было предложено еще Halsted в 1911 году. Медиальная пластинка апоневроза наружной косой мышцы живота оттягивается в сторону средней линии, открывается глубжележаший слой передней пластинки влагалища прямой мышцы живота. Эту пластинку пересекают на протяжении 6-8 см медиально от латерального края прямой мышцы живота. Разрез следует провести так, чтобы остался внизу участок шириной в несколько сантиметрах с ненарушенным кровоснабжением.
Ослабляющий напряжение тканей разрез влагалища прямой мышцы живота значительно облегчает наложение швов по Bassini.
После наложения глубоких швов по Bassini семенной канатик возвращается на свое место. После этого накладываются поверхностные швы по Bassini, шов апоневроза наружной косой мышцы живота, производится реконструкция передней стенки пахового канала и наружного пахового кольца. Апоневроз сшивается тонкой иглой и тонкими нитками узловатыми швами. Наружное паховое кольцо можно точно реконструировать, если ассистент анатомическим пинцетом оттягивает книзу семенной канатик, покрытый кремастером, словно стремясь втянуть его в мошонку.
Тонкой иглой с тонкой нитью с одной стороны глубоко прошивается подкожная жировая клетчатка, при этом в шов захватывается апоневроз наружной косой мышцы живота, затем глубоко прошивается подкожная жировая клетчатка на другой стороне. Дело в том, что если мы завяжем нити, то жировая ткань двух сторон окажется не только плотно сопоставленной, но и пришитой к апоневрозу наружной косой мышцы, чем будет предотвращено возникновение гематомы. Накладывать более трех швов не рекомендуется. Большинство хирургов накладывает кожные скрепки, но можно накладывать также и швы.
2. МАТЕРИАЛЫ ИССЛЕДОВАНИЯ
2.1. Статистические данные больных, проходившие курс лечения в хирургическом отделении больницы № 2 г. Горловки
№1 Вовк В. П.66 лет, находился на стационарном лечении в хирургическом отделении (ХО) больницы №2 города Горловки с 06.02.01 г. по 13.02.01 г.
ДИАГНОЗ: Левосторонняя рецидивная прямая паховая грыжа.
Поступил с жалобами на наличие грыжевого выпячивания в левой паховой области, болеет около 6 лет. Обратился на прием, обследован амбулаторно и направлен в хирургическое отделение на операцию.30 лет назад перенес грыжесечение слева.
Общее состояние больного - удовлетворительное, кожа и слизистые обычные, лимфатические узлы не увеличены, тоны сердца ритмичные, дыхание везикулярное, пульс - 78. АД - 130/70. Живот мягкий, безболезненный, симптомов раздражения нет. Ректально - патологии нет. В левой паховой области имеется грыжевое выпячивание, вправимое в брюшную полость, кожа не изменена, безболезненное.
06.02.01 г. - Операция: "Грыжесечение по Бассини слева".
В послеоперационный период рана болезненная, больной получает анальгетики, перевязки, рана в процессе лечения заживает, осложнений нет.
13.02.01 г., выписан из отделения на амбулаторное лечение по месту жительства. Рекомендовано: ограничение физической нагрузки до одного (1-го) месяца, на прием к хирургу 15.02.01 г.
№2 Стусь В. И.51 год, находился на стационарном лечении в хирургическом отделении больницы №2. г. Горловки с 08.02.01 г. по I3.02.01 г.
ДИАГНОЗ: Пупочная грыжа.
Поступил с жалобами на боли в области пупка, наличие грыжевого выпячивания, болеет 2 года. Обратился на прием, обследован амбулаторно и направлен в хирургическое отделение. Страдает ИБС, кардиосклерозом Н1ст.
Общее состояние больного удовлетворительное, кожа и слизистые обычные лимфатические узлы не увеличены, тоны сердца ритмичные, дыхание везикулярное, пульс - 78, АД - 130 живот мягкий, безболезненный, симптомов раздражения нет. Печень и селезенка не увеличены. В области пупка имеется грыжевое выпячивание 5 х 3 см, кожа не изменена. Симптомов раздражения нет.
8.02.01г. - Операция: ”Грыжесечение по Сапежко”.
В послеоперационный период рана болезненная. Больной получал анальгетики, перевязки, рана заживает первичным натяжением.
Выписан из отделения на амбулаторное лечение по месту жительства хирурга с улучшением, рана зажила, швы сняты, рекомендовано: ограничение физической нагрузки до I месяца, физиотерапевтическое лечение, на прием к хирургу 15.02.01г.
№3 Гриценко Н. М.69 лет, находился на стационарном лечении в хирургическом отделении №1 больницы №2. г. Горловки с 15.02.01 г. по21.01.01 г.
ДИАГНОЗ: Левосторонняя прямая паховая грыжа.
Поступил с жалобами на наличие грыжевого выпячивания в левой паховой области, заболел 5 лет назад. Обратился на прием, обследован амбулаторно и направлен в хирургическое отделение на операцию. Ранее не болел. Общее состояние больного удовлетворительное, кожа и слизистые обычные, лимфатические узлы не увеличены, тоны сердца ритмичные, дыхание везикулярное, пульс-76; АД-140/80. Живот мягкий, безболезненный. Ректально - б/о. В левой паховой области имеется грыжевое выпячивание 10 см в диаметре, вправимое в брюшную полость.
15.02.01 г. операция: "Грыжесечение по Бассини".
В послеоперационный период рана болезненная, больной получает анальгетики, перевязки, рана без воспаления. После проведенного лечения состояние больного улучшилось, рана зажила первично, осложнений нет.
Выписан из отделения на амбулаторное лечение у хирурга по месту жительства. Рана зажила первично, швы сняты. Рекомендовано: ограничение физической нагрузки до 1 месяца, на прием 22.02.01 г.
№4 Сидельников С.И., 37лет, находился на стационарном лечении
в хирургическом отделении больницы № 2 г. Горловки с 13.03.01 г. по 20.03.01 г.
ДИАГНОЗ: Правосторонняя прямая паховая грыжа.
Поступил с жалобами на наличие грыжевого выпячивания в правой паховой области, болеет около года, обратился на прием, обследован амбулаторно и направлен в хирургическое отделение.
Общее состояние больного удовлетворительное, кожа и слизистые обычные, лимфоузлы не увеличены, тоны сердца ритмичные, дыхание везикулярное, пульс-78, АД-130/ 70. Живот мягкий, безболезненный, симптомов раздражения нет, печень и селезенка не увеличены; ректально - б/о. В правой паховой области имеется грыжевое выпячивание 7 х 6 см, кожа не изменена, вправимое, безболезненное.
13.03.01 г. - Операция: "Грыжесечение по Бассини".
В послеоперационный период рана болезненная, без воспаления, больной получает анальгетики, перевязки.
20.03.01 г. выписан из отделения на амбулаторное лечение по месту жительства у хирурга, рана зажила, швы сняты. Рекомендовано: ограничение физической нагрузки до 1 месяца, физиотерапевтическое лечение по показаниям. На прием 21.03.01 г.
№5 Шевченко А.А., 67 лет, находилась на стационарном лечении в хирургическом отделении №1 больницы № 2 г. Горловки с 12.09.01 г. по 27.09.01 г.
ДИАГНОЗ: Ущемленная пупочная грыжа.
Поступила с жалобами на боль в животе, наличие выпячивания в области пупка. Заболела 5 часов назад. Аллергии нет. Состояние больной средней тяжести. Кожные покровы и слизистые обычной окраски. Дыхание везикулярное. Пульс 86, АД 160/80. Язык влажный. Живот ассиметричен. В области пупка выпячивание до 15 см в диаметре, резко болезненное. Кошлевой толчок не проводится. Ректально б/о.
12.09.01 г. - Операция: "Грыжесечение по Сапежко".
В послеоперационный период больная получала гентамицин, анальгин, димедрол, перевязки. Состояние больной улучшилось. Рана заживает первичным натяжением. Швы сняты.
Выписана на амбулаторное лечение у хирурга. Рекомендовано ограничение физической нагрузки сроком на 1 месяц. Диета. На прием к врачу 28.09.01 г.
№6 Бут М.А., 63 года, находилась на стационарном лечении в хирургическом отделении №1 больницы №2 г. Горловки с 22.07.01 г. по 06.08.01 г.
ДИАГНОЗ: Послеоперационная вентральная грыжа. ИБС, атеросклеротический кардиосклероз Н1ст.
Поступила с жалобами на наличие грыжевого выпячивания в области послеоперационного рубца, ранее в 2000 г. оперирована но поводу пупочной грыжи. Аллергий нет.
Общее состояние больной удовлетворительное, кожа и слизистые обычные, лимфатические узлы не увеличены, тоны сердца ритмичны, дыхание везикулярное, пульс-78, АД-130/80. Живот мягкий, безболезненный, симптомов раздражения нет, в области пупка имеется послеоперационный рубец, где определяется грыжевое выпячивание 6 х 8 см, вправимое в брюшную полость, безболезненное. Ректально - б/о.
25.07.01 г. - Операция: "Грыжесечение по Сапежко".
В послеоперационный период рана болезненная, больная находилась под наблюдением реаниматолога, получала инфузии, анальгетики, перевязки, гентамицин. Была осмотрена терапевтом: ИБС, атеросклеротический кардиосклероз. После проведенного лечения состояние больной стабилизировалось, рана заживает первичным натяжением, швы сняты, осложнений нет.
Выписана из отделения на амбулаторное лечение по месту жительства у хирурга. Рекомендовано: ограничение физической нагрузки до 1 месяца. На прием 08.08.01 г.
№ 7 Гладков Н.П., 52 года, находился на стационарном лечении в хирургическом отделении больницы №2 г. Горловки с 18.09.01 г. по 26.09.01 г.
ДИАГНОЗ: Вправимая двусторонняя прямая паховая грыжа.
Поступил с жалобами на наличие грыжевых выпячиваний в обеих паховых областях. Грыженоситель – 2 года. Аллергии нет.
Состояние больного удовлетворительное. Кожа и слизистые обычной окраски. Лимфатические узлы не увеличены. Дыхание в легких везикулярное. Деятельность сердца ритмичная, тоны приглушены. Пульс - 84, АД - 130/90. Язык влажный, чистый. Живот мягкий безболезненный во всех отелах, не вздут. Печень у реберной дуги, почки и селезенка не пальпируются. Симптомов раздражения брюшины нет. В правой и левой паховых областях определяются грыжевые выпячивания до 5 см в диаметре мягко-эластической консистенции, свободно вправляемое в брюшную полость. Кожа над ним не изменена.
18.09.01 г. - Операция: " Грыжесечение по Бассини справа", "Грыжесечение по Бассини слева".
В послеоперационный период больной получал анальгин, димедрол, перевязки. После проведенного лечения состояние больного улучшилось. Послеоперационная рана зажила первичным натяжением. Швы сняты.
Выписан из отделения на амбулаторное лечение по месту жительства у хирурга. Рекомендовано ограничение физ. нагрузки сроком до 1 мес. На прием к врачу 27.09.01 г.
№ 8 Гордиенко Л. А.61 год, находилась на стационарном лечении в хирургическом отделении №1 больницы №2 г. Горловки с 02.12.03 г. по 17.12.03 г.
ДИАГНОЗ: Невправимая послеоперационная грыжа брюшной полости.
Поступила с жалобами на наличие грыжевого выпячивания в области послеоперационного рубца на животе, заболела остро 3 суток назад. В прошлом перенесла операцию по поводу фибромиомы. Аллергий не отмечала.
Общее состояние больной удовлетворительное, кожа и слизистые обычные.
Лимфатические узлы не увеличены. Дыхание в легких везикулярное. Деятельность сердца ритмичная. Пульс-88, АД-130/80. Живот мягкий, безболезненный, симптомов раздражения нет. Ректально – патологий нет. В области старого послеоперационного рубца имеется грыжевое выпячивание 30 х 20 см, в брюшную полость, не вправимое.
04.12.03 г. – Операция: “Грыжесечение, пластика эндопротезом”.
В послеоперационный период рана болезненная, больная получает анальгетики, перевязки, рана заживает, осложнений нет.
Выписана из Отделения на амбулаторное лечение по месту жительства у хирурга Рекомендовано: ограничение физической нагрузки сроком до 1 мес., на прием I9. I2.03 г.
№9 Тарасов И. В.66 лет, находился на стационарном лечении в хирургическом отделении №1 больницы №2. г. Горловки с 23.11.03 г. по 02.12.03 г.
ДИАГНОЗ: Правосторонняя прямая паховая грыжа.
Поступил с жалобами на наличие грыжевого выпячивания в правой паховой области, заболел 2 года назад. Обследован амбулаторно и направлен в хирургическое отделение на плановое оперативное лечение. Общее состояние больного удовлетворительное, кожа и слизистые обычные, лимфатические узлы не увеличены, тоны сердца ритмичные, дыхание везикулярное, пульс-88; АД-130/80. Живот мягкий, безболезненный. Ректально - патологий нет.
В правой паховой области имеется грыжевое выпячивание 4 х 5 см в диаметре, кожа не изменена, вправимое в брюшную полость.
25.11.03г. – Операция: "Грыжесечение по Бассини".
В послеоперационный период рана болезненная, больной получал анальгетики, перевязки, рана без воспаления. Выписан из отделения на дальнейшее лечение у хирурга по месту жительства. Рекомендовано: ограничение физической нагрузки до 1 месяца, на прием 04.12.03 г.
№10 Король Л.М., 49лет, находилась на стационарном лечении в хирургическом отделении больницы № 2 г. Горловки с 11.11.03 г. по 24.11.03 г.
ДИАГНОЗ: Вправимая пупочная грыжа.
Поступила с жалобами на наличие грыжевого выпячивания в области пупка.
Грыженоситель 2 года. Обратилась на прием. Обследована амбулаторно и направлена в хирургическое отделение на операцию. Аллергии не отмечала. Страдает гипертонической болезнью. Общее состояние больной удовлетворительное. Кожные покровы и слизистые обычной окраски. Лимфатические узлы не увеличены. Дыхание везикулярное. Пульс – 78, АД 150/90. Живот мягкий безболезненный. Ректально б/о.
В области пупка имеется грыжевое выпячивание до 3 х 7 см в диаметре, вправимое, кожа не изменена.
11.11.03 г. - Операция: "Грыжесечение по Сапежко".
В послеоперационный период рана болезненная без воспаления. Больная получала анальгин, перевязки. Рана заживает первичным натяжением.
Выписана на амбулаторное лечение у хирурга. Рекомендовано ограничение физической нагрузки сроком на 1 месяц. На прием к врачу 25.11.03 г.
№11 Роенко В. Н.74 года, находился на стационарном лечении в хирургическом отделении №1 больницы №2 г. Горловки с 19.11.03 г. по 02.12.03 г.
ДИАГНОЗ: Послеоперационная вправимая многокамерная вентральная грыжа.
Поступил в плановом порядке с жалобами на наличие грыжевого выпячивания в области послеоперационного рубца, заболел с 1997 года, когда перенес аденомэктомию. Аллергии не отмечал. Общее состояние больного удовлетворительное, кожа и слизистые обычные, лимфатические узлы не увеличены, тоны сердца ритмичные, дыхание везикулярное, пульс-88; АД-130/80. Живот мягкий, болезненный в области послеоперационного рубца, где имеется грыжевое выпячивание 10 х 8 см, кожа не изменена, симптомов раздражения нет. Ректально - патологии нет.
20.11.03 г. - Операция: "Грыжесечение, пластика местными тканями".
В послеоперационный период рана болезненная, больной получал анальгетики, перевязки, рибоксин, фраксипарин.
Выписан из отделения на дальнейшее лечение у хирурга по месту жительства. Рекомендовано: ограничение физической нагрузки до 1 месяца.
№ 12 Вавильченко Л.А., 50 лет, находилась на стационарном лечении в хирургическом отделении №1 больницы №2 г. Горловки с 05.02.03 г. по 18.02.03 г.
ДИАГНОЗ: Большая послеоперационная вентральная многокамерная грыжа. Лигатурный свищ послеоперационного рубца.
Поступила с жалобами на наличие грыжевого выпячивания в области старых послеоперационных рубцов. На протяжении 3 лет грыженоситель, перенесла грыжесечение – грыжа рецидивировала. Аллергий не отмечала Общее состояние больной удовлетворительное. Кожные покровы и слизистые обычной окраски. Лимфатические узлы не увеличены. Тоны сердца ритмичные. Дыхание везикулярное. Пульс 78, АД 130/70. Живот мягкий, болезненный в области послеоперационного рубца, где имеется грыжевое выпячивание 6 х 8 см, 10 х 8 см, 15 х 15 см. Симптомов раздражения нет. Ректально б/о.
06.02.03г. - Операция: ”1. Грыжесечение, пластика аллотрансплантатом.
2. Пластика брюшной стенки”.
В послеоперационный период состояние больной соответствует тяжести перенесенных операций. Больная находилась в реанимационном отделении, больная получала перевязки, антибиотики; послеоперационная рана с серозным отделяемым. У больной лигатурный свищ послеоперационного рубца. После проведенного лечения состояние больной улучшилось, рана заживает, очистилась. Больной производилось удаление лигатур.
Выписана из отделения на дальнейшее лечение у хирурга по месту жительства. Рекомендовано: ограничение физической нагрузки до 1 месяца, наблюдение у хирурга.
№ 13 Кузнецова К.К., 66 лет, находилась на стационарном лечении в хирургическом отделении №1 больницы №2 г. Горловки с 09.06.03 г. по 20.06.03 г.
ДИАГНОЗ: Послеоперационная вентральная грыжа.
Поступила с жалобами на наличие грыжевого выпячивания в области послеоперационного рубца. Заболела около 4 лет назад, когда перенесла грыжесечение по поводу пупочной грыжи. Общее состояние больной удовлетворительное. Кожные покровы и слизистые обычной окраски. Лимфатические узлы не увеличены. Тоны сердца ритмичные. Дыхание везикулярное. Пульс – 78, АД 130/70. Живот мягкий, безболезненный Симптомов раздражения нет. Ректально б/о. В области послеоперационного рубца имеется грыжевое выпячивание 12 см в диаметре, вправимое, умеренно болезненное.
12.06.03 г. - Операция: ” Грыжесечение по Лихтенштейну с аллотрансплантатом”.
В послеоперационный период без осложнений. Рана заживает первично. Больная получала перевязки, анальгетики. Выписана из отделения на дальнейшее лечение у хирурга по месту жительства. Рекомендовано: ограничение физической нагрузки до 1 месяца, наблюдение у хирурга.
№ 14 Лантух В.Н., 67 лет, находилась на стационарном лечении в хирургическом отделении №1 больницы №2 г. Горловки с 11.06.03 г. по 20.06.03 г.
ДИАГНОЗ: Послеоперационная вентральная грыжа.
Поступила с жалобами на наличие грыжевого выпячивания. Заболела 5 лет назад.
В 1957 г. перенесла аппендэктомию.
1997 г. – операция по поводу Са яичника.
Общее состояние больной удовлетворительное. Кожа и слизистые обычной окраски. Лимфатические узлы не увеличены. Тоны сердца ритмичные. Дыхание везикулярное. Пульс – 84, АД 130/70. Живот мягкий, болезненный в области послеоперационного рубца, где имеется грыжевыпячивание, вправимое, кожа не изменена. Симптомов раздражения нет. Ректально – патологии нет.
12.06.03 г. - Операция: ” Грыжесечение с аллотрансплантатом”.
В послеоперационный период рана болезненна. Больная получала перевязки, анальгетики, осложнений нет.
Выписана из отделения на дальнейшее лечение у хирурга по месту жительства. Рекомендовано: через 1 месяц явиться в хирургическое отделение №1 на контрольный осмотр.
№15 Дундарь Н. К.81 год, находился на стационарном лечении в хирургическом отделении №1 больницы №2. г. Горловки с 03.05.03 г. по 06.05.03 г.
ДИАГНОЗ: Рецидивная вправимая левосторонняя паховая грыжа.
Поступил с жалобами на боли в области грыжевого выпячивания, заболел резко 2 часа назад. Доставлен бригадой скорой помощи. На протяжении 20 лет является грыженосителем. В 1990 г. перенес грыжесечение. Аллергий не отмечает.
В 1995 году перенес аппендэктомию.
Общее состояние больного удовлетворительное, кожа и слизистые обычные, лимфатические узлы не увеличены, тоны сердца ритмичные, дыхание везикулярное, пульс-88; АД-150/80. Живот мягкий, безболезненный. Ректально - б/о. В левой паховой области имеется грыжевое выпячивание невправимое безболезненное. При повторном осмотре грыжа самостоятельно вправилась.
Выписан из отделения на амбулаторное лечение у хирурга по месту жительства. Рекомендовано: оперативное лечение по жизненным показателям.
№16 Ерёменко Б. А.80 лет, находился на стационарном лечении в хирургическом отделении №1 больницы №2. г. Горловки с 12.04.03 г. по 22.04.03 г.
ДИАГНОЗ: Ущемлённая рецидивная косая правосторонняя паховая грыжа.
Поступил с жалобами на наличие грыжевого выпячивания в правой паховой области, невправимого в брюшную полость. Доставлен бригадой скорой помощи.
В 2002 году перенёс грыжесечение по поводу правосторонней паховой грыжи.
Общее состояние больного удовлетворительное, кожа и слизистые обычные, лимфатические узлы не увеличены, тоны сердца ритмичные, дыхание везикулярное, пульс-78; АД-130/70. Живот мягкий, безболезненный. Ректально - б/о.
В правой паховой области имеется послеоперационный рубец, в области которого грыжевое выпячивание, спускающееся в мошонку.
12.04.03 г. – Операция: "Грыжесечение по Потемскому".
В послеоперационный период рана болезненная. Больной получал анальгетики, перевязки. Рана без признаков воспаления. Выписан из отделения на амбулаторное лечение у хирурга по месту жительства. Рекомендовано: ограничение физической нагрузки до 1 месяца. На прием 23.04.03 г.
№17 Кащеев В. Е.62 года, находился на стационарном лечении в хирургическом отделении №1 больницы №2. г. Горловки с 15.04.03 г. по 22.04.03 г.
ДИАГНОЗ: Рецидивная невправимая правосторонняя паховая грыжа.
Поступил с жалобами на наличие грыжевого выпячивания в правой паховой области. 1996 г перенес грыжесечение, затем рецидив. Обратился на прием, обследован амбулаторно и направлен в хирургическое отделение на операцию. Аллергий не отмечал.
Общее состояние больного удовлетворительное, кожа и слизистые обычные, лимфатические узлы не увеличены, тоны сердца ритмичные, дыхание везикулярное, пульс-87; АД-130/80. Живот мягкий, безболезненный. Ректально - б/о.
В правой паховой области имеется послеоперационный рубец, в области которого грыжевое выпячивание 7 х 5 см, кожа не изменена.
15.04.03 г. - Операция: "Грыжесечение местными тканями''.
В послеоперационный период рана болезненная, больной получал анальгетики, перевязки, эуфиллин; рана заживает первично, осложнений нет.
Выписан из отделения на амбулаторное лечение по месту жительства. Рана зажила, швы сняты, осложнений нет. Рекомендовано: ограничение физической нагрузки до 1 месяца, на прием 23.04.03 г.
№18 Иванников Л. П.68 лет, находился на стационарном лечении в хирургическом отделении №1 больницы №2. г. Горловки с 09.11.03 г. по 15.11.03 г.
ДИАГНОЗ: Ущемлённая косая правосторонняя паховая грыжа.
Поступил с жалобами на боли в правой паховой области, заболел 4 часа назад. Доставлен бригадой скорой помощи в хирургическое отделение. Грыженоситель 20 лет. Аллергий не отмечал. Перенёс инфаркт, ИБС.
Общее состояние больного средней тяжести, кожа и слизистые обычные, лимфатические узлы не увеличены, тоны сердца ритмичные, дыхание везикулярное, пульс-78; АД-130/80. Живот мягкий, безболезненный. Ректально - б/о. В правой паховой области имеется грыжевое выпячивание 6 х 8 см, кожа не изменена, резко болезненное.
09.11.03 г. – Операция: "Грыжесечение по Бассини справа. Устранение ущемления".
В послеоперационный период рана болезненная. Больной получал анальгетики, перевязки Рана без признаков воспаления.
Выписан из отделения на амбулаторное лечение у хирурга по месту жительства. Рекомендовано: ограничение физической нагрузки до 1 месяца, перевязки.
№19 Дахтян Р. Э.40 лет, находился на стационарном лечении в хирургическом отделении №1 больницы №2. г. Горловки с 04.11.03 г. по 11.11.03 г.
ДИАГНОЗ: Левосторонняя вправимая прямая скользящая грыжа.
Поступил с жалобами на наличие грыжевого выпячивания в левой паховой области, заболел около полугода назад. Аллергий не отмечал.
Общее состояние 6ольного удовлетворительное, кожа и слизистые обычные, лимфатические узлы не увеличены, тоны сердца ритмичные; дыхание везикулярное, пульс-78, АД-130/70. Живот мягкий, безболезненный. Ректально - б/о. В левой паховой области имеется грыжевое выпячивание 4 х 4 см, кожа не изменена, вправимое.
4.11.03 г. - Операция: "Грыжесечение по Бассини слева".
В послеоперационный период рана болезненная, без воспаления, больной получает анальгетики, перевязки. Рана заживает первично, осложнений нет. Выписан из отделения на амбулаторное лечение у хирурга по месту жительства. Рекомендовано: ограничение физической нагрузки до 1 месяца.
№20 Нефёдова И. Н.62 года, находилась на стационарном лечении в хирургическом отделении №1 больницы №2. г. Горловки с 04.10.03 г. по 07.10.03 г.
ДИАГНОЗ: Послеоперационная вправимая вентральная грыжа. Эрозивный дуоденит.
Поступила с жалобами на наличие грыжевого выпячивания в области послеоперационного рубца. В прошлом оперирована по поводу холецистита, послеоперационной вентральной грыжи. Аллергий не отмечала.
Общее состояние больной удовлетворительное, кожа и слизистые обычные, лимфатические узлы не увеличены, тоны сердца ритмичные, дыхание везикулярное, пульс-78; АД-150/80. Живот мягкий, безболезненный. В области послеоперационного рубца имеется два грыжевых выпячивания 20 х 20 см и 10 х 15 см, резко болезненное при пальпации, симптомов раздражения нет. Ректально - б/о. Больной показана операция. При транспортировки больной грыжа самостоятельно вправилась.
06.10.03 г. – ФГДС: эрозивный дуоденит.
От оперативного лечения больная воздержалась.
Выписана из отделения на амбулаторное лечение у гастроэнтеролога и терапевта по месту жительства. Рекомендовано: плановое оперативное лечение по поводу грыжи.
№21 Шабанов П. Ю.93 года, находился на стационарном лечении в хирургическом отделении №1 больницы №2. г. Горловки с 30.08.03 г. по 05.09.03 г.
ДИАГНОЗ: Ущемленная правосторонняя прямая грыжа.
Поступил с жалобами на боли в правой паховой области, заболел 2 суток назад.
Доставлен бригадой скорой помощи.
Общее состояние больного средней тяжести, кожа и слизистые обычные, лимфатические узлы не увеличены, тоны сердца ритмичные, дыхание везикулярное, пульс-78; АД-130/80. Живот мягкий, безболезненный. Ректально - б/о. В правой паховой области имеется грыжевое выпячивание 8 см в диаметре, болезненное, невправимое.
30.08.03 г. – Операция: "Грыжесечение по Крыжову".
В послеоперационный период рана болезненная. Больной получал анальгетики, перевязки. Выписан из отделения на амбулаторное лечение у хирурга по месту жительства. Рана зажила, швы сняты, осложнений нет.
Рекомендовано: ограничение физической нагрузки до 1 месяца. На прием 08.09.03 г.
№22 Савченко О. В.23 года, находился на стационарном лечении в хирургическом отделении №1 больницы №2. г. Горловки с 04.10.01 г. по 11.10.01 г.
ДИАГНОЗ: Правосторонняя прямая паховая грыжа.
Поступил с жалобами на боли в правой паховой области. Болеет около 2 лет. Аллергий нет.
Общее состояние больного удовлетворительное. Кожа и слизистые обычные, лимфатические узлы не увеличены, язык влажный, тоны сердца ритмичные, дыхание везикулярное, пульс-72; АД-120/70. Живот не вздут, мягкий, безболезненный. Печень и селезёнка не увеличены. Ректально - б/о. В правой паховой области при натуживании определяется грыжевое выпячивание до 4 х 6 см, болезненное, вправимое.
04.10.01 г. – Операция: "Грыжесечение по Бассини".
В послеоперационный период больной получал анальгин, димедрол, перевязки, диету. После проведенного лечения состояние больного улучшилось. Рана чистая. Выписан из отделения на амбулаторное лечение у хирурга по месту жительства. Рекомендовано: ограничение физической нагрузки, диета. На прием 12.10.01 г.
№23 Николютин В. Р.62 года, находился на стационарном лечении в хирургическом отделении №1 больницы №2. г. Горловки с 29.10.01 г. по 09.11.01 г.
ДИАГНОЗ: Правосторонняя вправившаяся паховая грыжа. ДОА правого коленного сустава.
Поступил с жалобами на наличие грыжевого выпячивания в правой паховой области с болезненностью при физической нагрузки. Грыженоситель в течение 1,5 года. Ранее оперирован по поводу грыжесечения слева. Не переносит новокаин. Общее состояние больного удовлетворительное. Кожа и слизистые обычной окраски, лимфатические узлы не увеличены, язык влажный, тоны сердца ритмичные, дыхание везикулярное, пульс-76; АД-130/80. В левой паховой области послеоперационные рубцы. Живот не вздут, мягкий, безболезненный. В правой паховой области вправимое выпячивание 6 х 8 см безболезненное.
30.10.01 г. – Операция: "Грыжесечение по Бассини справа".
В послеоперационный период больной получал анальгин, димедрол, перевязки. После проведенного лечения состояние больного улучшилось. Выписан из отделения на амбулаторное лечение у хирурга по месту жительства.
Рекомендовано: последующее физиотерапевтическое лечение. На прием 15.11.01 г.
№24 Бабец Г. Н.63 года, находилась на стационарном лечении в хирургическом отделении №1 больницы №2. г. Горловки с 30.11.01 г. по 11.12.01 г.
ДИАГНОЗ: Пупочная грыжа.
Поступила с жалобами на наличие невправимого грыжевого вытачивания в пупочной области. Заболела около 2-х лет назад. За медпомощью не обращалась. Состояние больной удовлетворительное. Кожа и слизистые обычной окраски. Периферические лимфатические узлы и молочные железы без патологий. Язык влажный. В легких дыхание везикулярное. Пульс - 78, АД-140/80. Пупочная грыжа. Показано оперативное лечение.
30.11.01 г. операция: - "Грыжесечение по Сапежко".
В послеоперационный период проводилось лечение: перевязки, анальгин, димедрол. После проведенного лечения состояние больной удовлетворительное. Рана чистая, швы сняты. Выписана на амбулаторное лечение у хирурга. Рекомендовано: соблюдать охранительный режим.
№25 Скорейко В. З.64 года, находилась на стационарном лечении в хирургическом отделении №1 больницы №2. г. Горловки с 05.05.01 г. по 21.05.01 г.
ДИАГНОЗ: Послеоперационная вентральная грыжа. ИБС, атеросклеротический кардиосклероз Н1ст.
Поступила с жалобами на схваткообразные боли в животе, особенно в околопупочной области, тошноту, рвоту. Заболела 10 часов назад.3 года страдает послеоперационной вентральной грыжей после онкологической операции. Состояние больной удовлетворительное, кожа и слизистые обычные, лимфатические узлы не увеличены, тоны сердца ритмичные, дыхание везикулярное, пульс-82; АД-140/80. Живот мягкий, болезненный в околопупочной области, где имеется грыжевое выпячивание 8 х 12 см, вправимое, симптомов раздражения нет.
08.05.01 г. – Операция: "Грыжесечение по Сапежко".
Послеоперационный период без осложнений, больная получала глюкозу, солевые растворы, прозерин, диету. Рана заживает первично.
Выписана из отделения на амбулаторное лечение у хирурга по месту жительства. Рана зажила, швы сняты. Рекомендовано: ограничение физической нагрузки, соблюдение диеты. На прием 23.05.01 г.
2.2. Анализ и статистическая обработка результатов исследования
На основании статистических данных больных, прооперированных по поводу грыжесечения на передней брюшной стенке, которые проходили курс лечения в хирургическом отделении больницы № 2 г. Горловки нам известно следующее.
Из 25-и прооперированных больных: 11 больных прооперировали по поводу паховой грыжи, 8 – по поводу послеоперационной вентральной грыжи, 4 по поводу пупочной грыжи, 1 – по поводу скользящей грыжи, 1 – по поводу прямой грыжи. Возраст больных предложен в виде выборки (Таблица 1):
Таблица 1. Возраст больных, прооперированных по поводу грыжесечения
| x | 23 | 37 | 40 | 49 | 50 | 51 | 52 | 61 | 62 | 63 | 64 | 66 | 67 | 68 | 69 | 74 | 80 | 81 | 93 |
| n | 1 | 1 | 1 | 1 | 1 | 1 | 1 | 1 | 3 | 2 | 1 | 3 | 2 | 1 | 1 | 1 | 1 | 1 | 1 |
Где: x – возраст больных, прооперированных по поводу грыжесечения,
n – количество наблюдений.
Общее количество наблюдений, как было сказано выше, равняется 25-и, которое является объёмом нашей выборки – N.
Таблица 2 Длительность лечения в стационаре хирургического отделения больных, прооперированных по поводу грыжесечения
| Патология | Длительность лечения в стационаре больных (кол-во дней) | ||||||||||||||
| Паховая грыжа | 11 | 7 | 7 | 8 | 11 | 4 | 11 | 9 | 8 | 7 | 8 | N1=11 | |||
| Остальные | 17 | 12 | 7 | 4 | 8 | 10 | 12 | 14 | 14 | 14 | 16 | 14 | 16 | 6 | N2=14 |
Исходя из полученных нами результатов, попытаемся ответить на несколько вопросов:
1) Можно ли утверждать, что образование грыж чаще возникает у лиц пожилого возраста?
2) Можно ли говорить на основании только продолжительности лечения больных в стационаре о том, что пребывание больных, прооперированных по поводу паховой грыжи, значительно отличается от больных, прооперированных после остальных операций по поводу грыжесечения? (см. Таб.2)
Для получения достоверного ответа на заданные вопросы воспользуемся методами статистической обработки результатов исследований.
Ответим на первый вопрос.
1) Вычислим среднее арифметическое значение X для интервального вариационного ряда (таб.1):
n1 · x1 + n2 · x2 + n3 · x3 + … + ni · xi ∑ni · xi,
X = n1 + n2 + … + nі = N
где n1, n2, n3, … ni – количество наблюдений,
x1, x2, x3, … xі – возраст больных,
N – общее количество наблюдений.
X = 23+37+40+49+50+51+52+61+62·3+63·2+64+66·3+67·2+68+69+74+80+81+93 1+1+1+1+1+1+1+1+3+2+1+3+2+1+1+1+1+1+1 =
1536
= 25 = 61,44.
Вычислим среднее квадратическое отклонение (σ) по формуле:
∑ nі (хі - Х) ²,
σ = √ σ² = √ n 1
где xі – возраст каждого больного,
ni – количество наблюдений (частота),
Х – среднее арифметическое значение.
Так как общее количество наблюдений в данной работе составляет 25, т.е. n ≤30, то в знаменателе: n – 1.
(23-61,44) ² + (37-61,44) ² + (40-61,44) ² + (49-61,44) ² + (50-61,44) ² +
σ = √ σ² = √ 25 - 1
+ (51-61,44) ² + (52-61,44) ² + (61-61,44) ² + 3(62-61,44) ² + 2(63-61,44) ² + (64-61,44) ² +
√ 25 - 1
+ 3(66-61,44) ² + 2(67-61,44) ² + (68-61,44) ² + (69-61,44) ² + (74-61,44) ² + (80-61,44) ² +
√ 25 - 1
+ (81-61,44) ² + (93-61,44) ² = 53803,3028 = 2241,80428333333 = 47,35.
√ 25 – 1 √ 24 √
Итак, среднее квадратическое отклонение (σ) = 47,35.
Вычислим стандартную ошибку средней арифметической (m) по формуле:
σ,
m = √n
где σ - среднее квадратическое отклонение,
n - общее количество наблюдений (объём выборки).
47,35
m = √25 = 9,47.
Теперь определим доверительные границы возрастного показателя – это определение пределов, в которых с той или иной степенью вероятности может находиться истинное, характеризующее весь объект в целом значение показателя.
Доверительный интервал для средней величины (М) можно определить по формуле:
М = Х ± t·m,
где Х – среднее арифметическое значение в данной выборочной совокупности,
t - критерий Стьюдента (см. приложение 1),
m – стандартная ошибка средней арифметической.
Величина t для уровня значимости р = 0,05 (95%), равняется ± 1,96 (Х ± 1,96σ);
М1 = 61,44 – 1,96 · 9,47 = 43,8788
М2 = 61,44 + 1,96 · 9,47 = 80,0012.
Величина t для уровня значимости 68,27%, равняется ± 1 (Х ± 1σ);
М1 = 61,44 – 1· 9,47 = 51,97
М2 = 61,44 + 1· 9,47 = 70,91
Следовательно, в 95% случаев среднее значение образования грыж будет находиться в интервале от 43,8788 до 80,0012 лет, и в 68,27% случаев в интервале 51,97 – 70,91 лет.
Ответим на второй вопрос. В таблице 3 приведены необходимые данные для определения достоверности результатов по второму вопросу.
Таблица 3 Расчет средних и квадратов отклонений вариант от средних арифметических.
| Патология | Отклонения от средней арифметической | Квадраты отклонения | |||
|
Паховая грыжа (дни) |
Остальные (дни) |
Паховая грыжа |
Остальные | Паховая грыжа | Остальные |
|
11 7 7 8 11 4 11 9 8 7 8 |
17 12 7 4 8 10 12 14 14 14 16 14 14 6 |
2,7 1,3 1,3 0,3 2,7 4,3 2,7 0,7 0,3 1,3 0,3 |
5,4 0,4 4,6 7,6 3,6 1,6 0,4 2,4 2,4 2,4 4,4 2,4 2,4 5,6 |
7,3 1,69 1,69 0,09 7,3 18,49 7,3 0,49 0,09 1,69 0,09 |
29,16 0,16 21,16 57,76 12,96 2,56 0,16 5,76 5,76 5,76 19,36 5,76 5,76 31,36 |
|
n1 = 11 ∑ = 91 Х = 8,3 |
n2 = 14 ∑ = 162 Х = 11,6 |
∑ = 46,22 | ∑ = 203,44 | ||
| Общая ∑ = 249,66 | |||||
Среднее арифметическое значение пребывание в стационаре больных, прооперированных по поводу паховой грыжи равно 8,3 дня, у остальных 11.6. дней. Разница составляет: 11,6 – 8,3 = 3,3 дня. Найдём ошибку этой разности (mD):
mD = 249,66 11+14 = √ 1,76 = 1,33 дня.
√ 10+13 × 11×14
3,3
Критерий достоверности tф = 1,33 = 2,54. Для уровня значимости Р = 0,01 и числа степеней свободы, k = 11 + 14 – 2 = 23 по приложению №1 находим tst = 2,81. Полученная в опыте величина tф = 2,54 ниже значения этого критерия (tst = 2,81), что не позволяет нам считать разницу пребывания в стационаре больных, прооперированных по поводу паховой грыжи и у остальных больных статистически достоверной. Вероятность различия Р < 0,05, но > 0,01. Таким образом вероятность различия пребывание больных, прооперированных по поводу паховой грыжи и больных, прооперированных после остальных операций по поводу грыжесечения больше 95%, но меньше 98%.
ВЫВОДЫ
На основании анализа данных литературы, в данной работе определены наиболее эффективные средства и методы физической реабилитации на различных этапах хирургического лечения заболеваний органов брюшной полости. В достаточном объёме отражены вопросы дифференцированного применения разных форм ЛФК, массажа, физиотерапевтических методов лечения, на различных этапах хирургического лечения заболеваний органов брюшной полости.
В данной работе, опираясь на собственные данные, полученные в городской больнице мы попытались ответить на несколько вопросов:
1) Можно ли утверждать, что образование грыж чаще возникает у лиц пожилого возраста? С большой вероятностью нельзя говорить о том, что образование грыж чаще возникает у лиц пожилого возраста, так как в 95% случаев среднее значение образования грыж находится в интервале от 44 до 80 лет. Но в 68,27% случаев среднее значение образования грыж будет находиться в интервале 52 – 71 год, т.е. у лиц пожилого возраста.
2) Можно ли говорить на основании только продолжительности лечения больных в стационаре о том, что пребывание больных, прооперированных по поводу паховой грыжи, значительно отличается от больных, прооперированных после остальных операций по поводу грыжесечения? Полученные нами результаты исследования не позволяют нам считать разницу пребывания в стационаре больных прооперированных по поводу паховой грыжи и у остальных статистически достоверной. Поэтому говорить, что пребывание больных, прооперированных по поводу паховой грыжи, значительно отличается от больных, прооперированных после остальных операций по поводу грыжесечения нельзя.
Результаты настоящей работы были получены в ходе исследования с использованием методов статистической обработки результатов измерений.
ПРИЛОЖЕНИЯ
Приложение 1.
Стандартные значения критерия t Стьюдента
| Число степеней свободы (k) | Уровни значимости Р (двустороннее ограничение) | ||
| 0,05 | 0,01 | 0,001 | |
|
1 2 3 4 5 6 7 8 9 10 11 12 13 14 15 16 17 18 19 20 21 22 23 24 25 26 27 28 29 30 40 60 120 ∞ |
12,71 4,30 3,18 2.78 2,57 2,45 2,36 2.31 2,25 2,23 2, 20 2,18 2,16 2,14 2,13 2,12 2,11 2,10 2,09 2,09 2,08 2,07 2.07 2,06 2,06 2,06 2,05 2,05 2.05 2,04 2,02 2,00 1,98 1.96 |
63,66 9,92 5,84 4,60 4,03 3,71 3,50 3,36 3,25 3,17 3,11 3,05 3,01 2,98 2,95 2,92 2,90 2,88 2.86 2,85 2,83 2,82 2,81 2,80 2,79 2,78 2,77 2,76 2,76 2.75 2,70 2.66 2,62 2,58 |
636,62 31,60 12,94 8,61 6,86 5,96 5,40 5,04 4,78 4,59 4,49 4,32 4,22 4,14 4,07 4,01 3,96 3,92 3,88 3,85 3,82 3,79 3,77 3,74 3.72 3.71 3,69 3,66 3,66 3,65 3,55 3,46 3,37 3,29 |
| 0,025 | 0,005 | 0,0005 | |
| Уровни значимости Р (одностороннее ограничение) | |||
1. Готовцев П.И., Субботин А.Д., Селиванов В.П. Лечебная физическая культура и массаж. – М.: Медицина, 1987. - 304 с.: ил.
2. Дмитриев А.Е., Маринченко А.Л. Лечебная физкультура при операциях на органах пищеварения. - М., 1990.
3. Добровольский В.К. Лечебная физическая культура в хирургии. - М, 1976.
4. Елизаветина Г.А. Проведение восстановительного лечения больных с заболеваниями органов пищеварения. - М., 1981.
5. Ибрагимова А.Г. Физические факторы в лечении и реабилитации больных с заболеваниями внутренних органов. - Казань, 1984. -77 с.
6. Милюкова И.В., Евдокимова Т.А. Лечебная физкультура. Новейший справочник / Под общей ред. проф. Т.А. Евдокимовой. – СПб.: Сова; М.: Изд-во Эксмо, 2003. – 862 с., ил.
7. Мошков В.Н. Лечебная физкультура в клинике внутренних болезней. - М., 1977.
8. Пархотик И.И. ЛФК при заболеваниях внутренних органов и нарушении обмена веществ. - К., 1986.
9. Петровский Б.В. Хирургические болезни. - М., 1986.
10. Правосудов В.П. Учебник инструктора по лечебной физкультуре. - М., 1980.
11. Сосин И.Н., Кариев М.Х. Физиотерапия в хирургии, травматологии и нейрохирургии. -Ташкент: Медицина, 1994. - 368 с.
12. Силуянова В.А. Лечебная физкультура при операциях на органах грудной клетки и брюшной полости // Лечебная физкультура. - М., 1988.
13. Федорова Г.С. ЛФК при заболеваниях органов пищеварения. - М., 1980.
14. Физическая реабилитация: Учебник для академий и институтов физической культуры / Под общей ред. проф. С.Н. Попова. Ростов н / Д: изд-во "Феникс", 1999. – 608 с.
© 2009 База Рефератов